Uvod
Magnetska rezonancija (MR), (engl. Magnetic Resonance Imaging - MRI) sofisticirana je dijagnostička metoda višestrukih mogućnosti multiplanarne rekonstrukcije, vizualizacije anatomije i mekih tkiva u većemu detalju te boljoj procjeni opsega patoloških lezija i njihovoga odnosa s obližnjim strukturama.
Različitim tehnikama snimanja i analizom signala MR-a svih organskih sustava i bez učinka ionizirajućega zračenja dobivaju se dijagnostički vrijedne informacije koje upotpunjuju i druge metode pregleda (klasičnu radiografiju, ultrazvuk i kompjutoriziranu tomografiju) koje su uobičajeno inicijalno lako dostupne pacijentima i radiolozima. Nepotpuno razjašnjene slučajeve ili nejasne dijagnostičke situacije uvijek zahtijevaju kontrolnu reviziju i uvid u sve metode pregleda za pojedino kliničko pitanje.
Prvi pregledi koljena magnetskom rezonancijom u ovome dijelu Europe obavljeni su u Zagrebu, u Općoj bolnici „Sveti Duh” na Zavodu za radiologiju 1989. godine, već dvije godine nakon Minkova izdanja knjige „MRI koljenskoga zgloba” (1-3). U osamnaest godina kontinuiranoga rada na permanentnome rezonatoru Hitachi MRP 20, 0.2 T, u potpunosti je odgovoreno mnogobrojnim specifičnim zahtjevima i pitanjima kliničara iz svih područja radiologije, sukladno tome i pitanjima iz domene mišićnokoštane radiologije. Iako je samo nekoliko autora u počecima sugeriralo da se dijagnostički vrijedne snimke mogu napraviti i na rezonatorima niskoga polja (4,5), naši su pregledi kliničarima pokazali iznimno vrijedne dijagnostičke informacije (6).
Pregled fizikalnih principa rada snimanja magnetskom rezonancijom nije predmetom razmatranja ovoga rada. Navedeni su engleski izrazi za uobičajeno rabljene parametre koji se upotrebljavaju i u govornome hrvatskom jeziku jer za neke definirane izraze ne postoje odgovarajuće hrvatske inačice (7). U hrvatskome prijevodu, oslikavanje magnetnom rezonancijom, nazivlje je koje je prvi upotrijebio prof. Zvonimir Sučić u svome magistarskom radu: ,,Usporedna analiza infiltrativnih promjena jetre kompjutorskom tomografijom i magnetnom rezonancijom”, 1993. godine (8). Međutim, u dnevnome govornome kliničkom radu uvriježio se izraz magnetska rezonancija.
Analiza signala mišićnokoštanih struktura ovisi o vremenima relaksacije tkiva T1 i T2, parametrima snimanja (kao što je gustoća protona) i parametrima za vizualizaciju snimke – vremenu ekscitacije (engl. echo time - TE) i vremenu ponavljanja signala (engl. repetition time - TR) za spin echo (SE), odnosno o kutu otklona (engl. flip angle - FA) za gradient echo (GE) snimke (8).
Kortikalna kost ima nizak intenzitet signala (engl. signal intensity - SI) te se na svim sekvencama snimanja prikazuje tamnom bojom (crnom), zbog maloga broja mobilnih protona. Medularna kost ima visok intenzitet signala na SE snimkama, a niži signal na GE snimkama uslijed veće količine žute, masne srži i većega broja mobilnih protona.
Uredni menisci, ligamenti, tetive i kapsula zgloba na svim se snimkama i svim sekvencama snimanja prikazuju kao tamne strukture. Mišići su intermedijarnoga intenziteta signala.
Hijalina zglobna hrskavica pokazuje intermedijarni signal na T1 SE i proton mjerenim snimkama (engl. proton density - PD). Signal pada na T2 mjerenim snimkama na SE sekvencama, a pojačan je na GE sekvencama.
Za razliku od kolagena tipa 1 u meniscima, hijalina hrskavica sadrži više kolagena tipa 2 i hidroksilizina, što znači da se intermedijarni signal prikazuje zbog viška vode. Sinovijalna je tekućina intermedijarnoga signala na PD i T1 mjerenim snimkama, no hiperintenzivna, tj. višega signala na T2 SE i GE snimkama.
Prednosti snimanja magnetskom rezonancijom koljenskoga zgloba multiplanarne su mogućnosti vizualizacije struktura. Korisne dijagnostičke informacije uključuju analizu meniska, križnih ligamenata i tetiva na sagitalnim (profilnim) i koronarnim (frontalnim) presjecima te kolateralnih ligamenata na koronarnim i aksijalnim (transverzalnim) presjecima.
Aksijalni presjeci dodaju korisne informacije za analizu patologije križnih ligamenata i dobro prikazuju međupresjeke od dijagnostičkoga interesa, kao i masnu infiltraciju mišića.
Analiza krvnih žila podrazumijeva njihov tamni prikaz zbog cirkulirajuće krvi i dovoljnoga broja mobilnih protona. Živci se prikazuju umjereno višega signala zbog mijelina i okolne masti (8,9).
Prilikom analize mišićnokoštanih struktura prednosti rezonatora jačih magnetskih polja jesu neizostavne snimke i sekvence sa supresijom masti zbog bolje vizualizacije patologije (SPAIR – engl. SPectral Attenuated Inversion Recovery), SPIR (engl. Spectral Inversion Recovery) te sekvence s osjetljivošću za vodu (STIR – engl. Short Tau Inversion Recovery), osobito u analizi akutnih ozljeda ili edema vezanih uz aktivnost, osteoartritisa, ranoga sinovitisa, procjeni avaskularnih nekroza i slično. Uočeni morfološki nalazi mogu biti smjernicom u daljnjemu kliničkom liječenju ili promjeni razmišljanja kliničara o kombiniranim nalazima u sklopu općega statusa bolesnika i ostalih bolesti.
Danas se rabe sekvence snimanja difuzijskim tehnikama (engl. diffusion weighted imaging) i mapiranje s pojavnim difuzijskim koeficijentom (engl. apparent diffusion coefficient - ADC) te snimanje tzv. tehnikom magnetizacijskoga transfera. Postprocesing pregleda može se raditi na zasebnoj radnoj konzoli da ne interferira s daljnjim radnim protokolom u danu. Ciljane rekonstrukcije tehnikom surface shaded display nisu dijagnostički korisne, a MIP (engl. maximum intensity projection) rekonstrukcije ponekad mogu biti korisne u procjeni rupture prednje ukrižene sveze, što je povezano i s mogućnostima pogleda iz više perspektiva.
Prikaz patologije koljenskoga zgloba MR-om
Lezije meniska
Rupture meniska dijele se u nekoliko morfoloških tipova: vertikalne, horizontalne i kompleksne. Definirani su i stupnjevi degeneracije meniska, odnosno rupture koja se definira i kao linija koja dodiruje artikulacijske plohe meniska.
Najčešće se vidi horizontalna ruptura stražnjega roga medijalnoga meniska, uobičajeno uz degenerativne promjene u starije populacije. Takva promjena strukture meniska može i ne mora biti simptomatski nalaz, za razliku od akutnih ozljeda u mlađih osoba, posebno aktivnih profesionalnih i rekreativnih sportaša. Signal rupture prikazuje se uvijek višim, intenzivnijim, jer u rupturu uđe sinovijalna tekućina pa signal akutne rupture postaje prepoznatljivo visok. Promjena morfologije meniska također ukazuje na leziju: skraćenje anteroposteriornoga dijametra, zamućen prikaz slobodnoga kraja i fokalno snižena visina meniska. U starijih, promjena signala vidi se često u stražnjim rogovima, posebno medijalno, no ako se ne nađe nedvojbena linija propagacije signala na objema artikulacijskim plohama, radi se prije svega o mucinoznoj degenerativi. U djece takav signal najčešće predstavlja normalnu anatomiju vaskularne opskrbe meniska.
Ruptura poput papigina kljuna (engl. parrot beak tear) podgrupa je horizontalnih ruptura koja se nativnim pregledom lako može previdjeti kao nalaz, no analiza je poboljšana uporabom sekvenci sa supresijom masti. To je malena ruptura koja se pojavljuje na slobodnome kraju meniska, a češće se nađe na granici stražnjega roga i tijela lateralnoga meniska.
Analiza kontinuiteta promjene signala prema površini meniska za proglašavanje lezije rupturom uključuje prijedloge De Smeta i suradnika (10-12) te se i danas učinkovito rabi u rutinskoj dijagnostičkoj praksi:
1. ako linearno povišenje intenziteta signala ne doseže jasno barem jednu meniscealnu površinu, treba smatrati da je menisk uredan
2. ako se linearno povišenje intenziteta signala može ispratiti na više od jednoga sloja, nalaz valja smatrati klinički relevantnim u više od 90 % slučajeva
3. ako se linearno povišenje intenziteta signala vidi i na samo jednome sloju, može se raditi o značajnoj leziji.
U dodatnoj procjeni ekstruzije meniska koristimo se ultrazvučnim kriterijima koje smo primijenili i u procjeni pregleda magnetskom rezonancijom. Smatramo da se radi o ekstruziji kada možemo izmjeriti najmanje 3 mm dislokacije prikaza tkiva meniska od vidljivoga kraja tibijalne ili femoralne hrskavice kao granice na koronarnim presjecima. Uočili smo dobru korelaciju nalaza obaju dijagnostičkih pregleda; vizualizacija magnetskom rezonancijom bila je znakovito bolja i manje vremenski zahtjevna nego ultrazvukom.
Vertikalne se rupture češće javljaju u lateralnome menisku kao posljedica traume. Kompleksnost anatomskoga područja zahtijeva evaluaciju svih struktura posterolateralnoga ugla te lateralnoga kolateralnog ligamenta kao i stražnje ukrižene sveze jer može doći do teškoga invaliditeta.
Ponekad anatomija prednjega roga lateralnoga meniska može biti pogrešno tumačena kao ruptura (13,14).
Uvijek treba misliti i na morfologiju diskoidnoga meniska kao mogućnost koja je također podložna istovjetnim lezijama (15,16).
Rupture koje izgledaju poput drške za vedro vode (engl. bucket handle - BH) kompleksne su, vertikalne i longitudinalne lezije najčešće medijalnoga meniska. Iako se u akutnoj blokadi koljena može naći i lezija lateralnoga meniska, ujedno i / ili zasebno kao inicijalna ozljeda, to se rjeđe vidi. Unutarnji se fragment odlomljenoga meniska dislocira prema interkondilarnoj udubini ili u nju, čemu u prilog ide najbolja vizualizacija i analiza na koronarnim presjecima. Analiza na sagitalnim presjecima ukazuje na pozitivan znak „dvostruke stražnje ukrižene sveze” (engl. double PCL sign), u koji se možemo pouzdati senzitivnošću (17).
Meniskokapsularna separacija (engl. menisco-capsular separation - MCS), (18) puno je učestalija morfološka dijagnoza kliničkoga radiologa, tj. dijagnoza uspostavljena magnetskom rezonancijom (19) s obzirom na uočene promjene, nego što je zapravo prihvaćena u krugovima kirurga traumatologa i ortopeda (20). Teško ju je dijagnosticirati jer se fisura nalazi na periferiji vaskulariziranoga dijela meniska. Nespecifičan, ali povremeno viđen je znak propagacije rupture prihvata kapsularnoga ligamenta na susjedni ugao periferije stražnjega roga meniska. O meniskokapsularnoj separaciji treba razmišljati ako se vidi 5 mm udaljenosti od perifernoga ugla stražnjega roga medijalnoga meniska prema periferiji tibijalne hrskavice. Značajno je bolja evaluacija na koronarnim presjecima u puno slučajeva, iako smo više puta posumnjali i na sagitalnoj analizi, ponovno kontrolirajući razmišljanje na koronarnome presjeku. Potrebno je dodatno razmotriti ostale moguće morfološke nalaze koji mogu biti razlog lažno pozitivne interpretacije (19). Bolesnici navode subjektivne poteškoće kao i kod rupture meniska: ciljanu ili difuznu bol kao vodeći simptom.
Menisci poslijeoperativno
Nije neuobičajeno da se bolesnici i nakon operacije, očekujući da će im poteškoće nestati, neočekivano susreću s kontinuiranim bolovima. Magnetskom se rezonancijom stoga moraju prvo analizirati mogući razlozi:
- je li ruptura adekvatno sanirana operativno
- je li se naknadno dogodila nova lezija meniska u ostatnome dijelu meniska nakon inicijalno uspješne operacije (21)
- je li na inicijalno operiranome mjestu nastala ponovna ruptura
- postoje li dodatna slobodna tijela unutar zgloba (21,22).
Nativnim se pregledom može dijagnostički puno reći te analizirati i hrskavica (23). U posebnim se slučajevima rade dopune T2 mjerenim snimkama za dodatne evaluacije poslijeoperacijskih ishoda ili se, kao što je to u našoj ustanovi, odluka o dodatnoj artroskopskoj dijagnostici i eventualnoj ponovnoj intervenciji ostavlja na procjenu operateru (24). Danas je šivanje meniska ili parcijalna meniscektomija postala rutinska operacija. Redovno se uočava visok signal na mjestu resekcije, koje predstavlja operativni defekt i mijenja morfologiju, a ostatni neresecirani dio meniska može biti varijabilnoga intenziteta i stoga je poželjno napraviti uvid i u prijeoperativni pregled.
Dobro je poznato da samo dio asimptomatskih bolesnika pokazuje rezoluciju signala 3. stupnja poslijeoperativno, dok se u drugih, koji imaju nepromijenjen signal na MR-u, artroskopski može prikazati spontano zacijeljenje lezije (22). Neki su autori ponavljanim kontrolama MR-om čak 27 mjeseci nakon operacije potvrdili da je signal poslijeoperativno promijenjen, no da nema potrebe za ponovnom intervencijom. T2 mjerene snimke s dugim TE vremenom specifičnije su ako se prikaže da sinovijalna tekućina zalazi na mjesto rupture meniska.
Hrskavica
Evaluacija intraartikularne hrskavice (23) izvodi se slijedom procjene razvoja degenerativnoga artritisa. Prikazuje se intermedijarnim signalom, neznatno višim intenzitetom u odnosu na tkivo meniska, odvojeno od kosti tankom hipointenzivnom linijom kortikalisa. Analiziraju se omekšanja, neravnosti kontura i stanjenja, fokalne erozije, a važno ih je opisati kod osteohondralnih prijeloma te u populacije s hondromalacijom patele radi daljnjih komparativnih evaluacija. U djece se lakše uoče jer je hrskavica deblja. Pregled MR-om danas postaje čestim zahtjevom i za procjenu sinovijalnih upalnih reakcija (kao kod reumatoidnoga artritisa); tijekom razvoja gonartroze kliničaru je orijentir za eventualnu raniju intervenciju i zbog pridruženih lezija koje se uoče magnetskom rezonancijom.
Prema signalu MR-a koji se može diferencirati razlikujemo četiri stupnja oštećenja. Prvi je stupanj ekvivalent omekšanja hrskavice i vidi se kao promjena povišenoga signala unutar hrskavice (u sekvencama osjetljivima na tekućinu). Drugi stupanj pokazuje hiperintenzivni signal u tkivu hrskavice uz neravne površne konture. Treći stupanj pokazuje šira područja hiperintenzivnoga signala koja sežu do površine te nazubljuju i uzrokuju nepravilne konture hrskavične površine. Četvrti je stupanj zona ulceracije hrskavične površine koja zahvaća cijelu debljinu sve do subhondralne kosti. Ulceracije se prikazuju kao hiperintenzivne zone stanjenja hrskavičnih obloga. Zone sklerozacije koje nastaju sekundarno na ponavljanu traumu kod degenerativne hondromalacije moraju se razlikovati od pravih osteohondralnih fraktura (25-28).
Tijekom nativnoga pregleda mogu se uočiti mjesta koja se pokušavaju definirati po stupnjevima, osobito ako je to dodatni klinički zahtjev. Često se vide mjesta nepotpunih fisura retropatelarno koja, uz ostala uočena mjesta promjene signala intraartikularno, u obama odjeljcima koljenskoga zgloba mogu predstavljati i uzrok subjektivnim poteškoćama, osobito ako se ne nađu drugi morfološki razlozi. Hrskavica se dopunski evaluira sekvencom 3D WATS koja bolje prikazuje mjesta omekšanja kao negativni hipointenzivni signal unutar hiperintenzivno istaknutih hrskavičnih obloga, no zbog prikaza kosti tamnom bojom ne analiziraju se subhondralne promjene sklerozacije. Vrijedna je dopuna za potvrdu kompletnih fisura.
Pomnom analizom i definicijom svih suspektnih mjesta hrskavičnih lezija standardnim nativnim pregledom i povratnom informacijom artroskopičara te kasnijom analizom detaljnije opisivanih operativnih nalaza, iz naše ustanove i drugih ustanova, smatramo da je korelacija zadovoljavajuća za rutinsku upotrebu. Za posebne slučajeve upotrebljavamo i 3D sekvencu T1 FFE (29).
MR artrografija
MR artrografija može biti od pomoći u nerazjašnjenim poslijeoperativnim slučajevima nakon osteohondralnih transplantacija jer se tako može dodatno analizirati edem koštane srži (do tri mjeseca) kao i vitalnost samoga transplantata (šest mjeseci poslijeoperativno i dulje), a pregled traje do 50 minuta. Takva tehnika pregleda zove se indirektna artrografija (20) te podrazumijeva intravensku injekciju paramagnetnoga kontrastnog sredstva uz razgibavanje koljenskoga zgloba od 5 do 10 minuta (bolesnik hoda, radi čučnjeve ili razgibava koljeno na sobnome biciklu koji se za takve prigode može posebno postaviti / ugraditi). U našoj je ustanovi napravljena samo nekoliko puta (30), no dijagnostička interpretacija nije donijela ni kvantitativno ni kvalitativno nove ili različite informacije u evaluaciji lezija hrskavice od višestrukih analiza svih sekvenci nativnim pregledom MR-om. Takav pregled zahtijeva i dodatnu organizaciju ako se ne planira kao zaseban u danu.
Odgođena gadolinij-postkontrastna evaluacija hrskavice magnetskom rezonancijom (engl. delayed gadolinium- enhanced MRI of cartilage - dGEMRIC) i 3D sekvencama analize, 3D T1 FFE na našemu je aparatu napravljena samo dva puta za bolesnike koji su bili višestruko operirani, s dvojbenim ishodom za jednoga bolesnika u kojega nismo smatrali dijagnostički rezultat boljim od redovne procjene hrskavice i odgodom ponovljenoga snimanja jedan sat od početka injiciranja konstrasta. Danas su dGEMRIC studije uobičajene i potpomognute dodatnim kompjutorskim analizama (30).
U bolesnice kod koje smo se odlučili na ponovljeno skeniranje dva sata nakon injiciranja kontrasta i razgibavanja hodanjem po stepenicama rabili smo trostruku dozu kontrasta (Magnevist, Bayer), (30) za razliku od uobičajenih 10 ml u odnosu na tjelesnu težinu. Prema inicijalnim rezultatima Tideriusa i suradnika (31) objavljenima 2003. godine, ustanovljena je bolja senzitivnost u identifikaciji gubitka glukozaminoglikana hrskavice prilikom pregleda 90 minuta nakon injiciranja kontrasta, nego s trosatnom odgodom. Za taj smo se postupak odlučili jer se pokušavalo doći do zaključka rezidue poslijeoperativnih bolova, a opetovani nativni pregledi nisu pokazivali neočekivana odstupanja i eventualne nove lezije te se pretpostavilo da se može raditi i o novonastalim hrskavičnim lezijama ili napredovanju osteoartritisa (engl. osteoarthritis – OA). Uistinu, 3D T1 FFE evaluacija bolje je pokazala mjesta operativne intervencije, kao i nova intrastrukturalna omekšanja i tanke meke dijelove uzurirane hrskavice koja do tada nisu bila opisivana. Tehnika snimanja u bolesnice dijagnostički je razlučila više nego kombinacija evaluacije standardnoga pregleda i ciljane sekvence za rane neprepoznate, neopisane i novonastale lezije hrskavice.
ARTHRO-MR ili izravna MR artrografija podrazumijeva pregled MR-om odmah nakon davanja kontrastnoga sredstva izravno u zglob ili nakon kraćega razgibavanja zgloba zbog potrebe da se kontrastno obliju sve zglobne strukture te se stoga obično aplicira između 10 i 40 ml. Ne mora se isključivo upotrebljavati uobičajena gadolinijeva sol (engl. Gadolinium-diethylenetriamine penta-acetic acid - Gd-DTPA), nego može i normalna fiziološka otopina, kao i njihove kombinacije u omjeru 1:100 (Gd-DTPA / fiziološka otopina) (32-41). Primjenjuje se metoda jednoga kontrasta kako bi se izbjegle nedoumice vezane uz prisutnost stranih tijela koja mogu imitirati zrak u zglobnome prostoru. Izravna se artrografija uobičajeno izvodi u specijaliziranim ustanovama s vrlo ciljanim kliničkim pitanjem, iako je danas vrlo rijetka. U počecima se za poneke bolesnike u našoj ustanovi, nakon klasične rendgenske artrografije koja se više ne radi, izvodio odgođen pregled magnetskom rezonancijom.
Ukrižene sveze – križni ligamenti
Izolirane rupture prednje ukrižene sveze - prednji križni ligament (engl. anterior cruciate ligament - ACL; lat. ligamentum cruciatum anterius - LCA), ili one uobičajeno združene s traumom medijalnoga odjeljka, najvažniji su uzrok nestabilnoga koljena (42). Direktni su znakovi rupture ACL-a na magnetskoj rezonanciji sljedeći: prekid kontinuiteta ligamenta, tekući sadržaj na mjestu rupture, edematozna masa koja zamjenjuje dio ligamenta ili čitav ligament te horizontalna orijentacija ili fokalne abnormalnosti tijeka ligamenta koji je koso položen na sagitalnome presjeku i slijedi Blumensaatovu liniju.
Indirektni znakovi rupture zahtijevaju detaljniju procjenu mjesta eventualne rupture i u svakome slučaju detaljniju anamnezu. Obično se vidi kontuzija lateralnoga odjeljka. Promjena položaja stražnje ukrižene sveze (engl. posterior cruciate ligament - PCL), koja bude smještena niže i prema naprijed (engl. bowing, buckling), često se vidi u kompletnim rupturama ACLa, no uz pozicioniranje bolesnika uvijek treba uzeti u obzir i labavost ligamenta te položaj odabranih presjeka prilikom snimanja. Prednja subluksacija i translacija lateralne tibije u odnosu na femur uz posteriorno pomak stražnjega roga lateralnoga meniska (LM) mjerljive su varijable na sagitalnim presjecima. U nestabilnome koljenu stražnji rog doseže do krajnjega ruba ili prelazi preko dorzalnoga ruba tibije, dok u anatomskim odnosima doseže prikaz kortikalisa tibije. Zbog uobičajenoga intraartikularnog krvarenja teška je procjena akutne faze rupture ACL-a tijekom prvih dvaju tjedana nakon traume (43).
U drugome mjesecu, koji se smatra subakutnim stanjem nakon traume, s rezolucijom krvarenja i retrakcijom ligamenta, mjesto rupture ispuni se sinovijalnom tekućinom i lako je uočljivo na T2 mjerenim snimkama. Prema našemu iskustvu, usporedbom proton mjerenih snimki, T1 mjerenih snimki i PD snimki sa supresijom masti moguće je postići dovoljnu dijagnostičku sigurnost u interpretaciji ruptura, osobito ako je i klinički nalaz u suglasju. U kroničnoj je fazi nakon rupture moguće bez poteškoća uočiti ligament paralelno položen s tibijalnim platoom ili vezan za sredinu PCL-a. U potonjemu slučaju funkcionalni status može biti zadovoljavajući te tada u procjeni kroničnih oštećenja ACL-a i odluke o operaciji važnu ulogu igra cjelokupan status bolesnika, zanimanje, bavljenje sportskim aktivnostima, profesionalizam i sveukupno brzina nastanka eventualnih degenerativnih poslijetraumatskih promjena. Međutim, i morfološka diferencijalna dijagnoza između potpunih i parcijalnih ruptura može ponekad biti teška čak i uz dvostruko koso položene presjeke snimanja odabrane u smjeru ACL-a i uz dodatno različite sekvence. Zbog uobičajene analize više kliničkih pitanja redovno upotrebljavamo PD snimke i PD snimke sa supresijom masti u svim trima ravninama snimanja. Za ciljana klinička pitanja rupture ACL-a rabimo sekvence T2 TSE i T2 SPAIR dodatno koso kroz interkondilarnu udubinu, presjekom točno kroz smjer ligamenta, prvo rabeći koronarni presjek. Dodatno planiranje sagitalnih presjeka produljuje vrijeme pregleda. Prema našemu iskustvu vrijedne dijagnostičke informacije o ozljedama i / ili degenerativnim promjenama hrskavice mogu biti dobivene komparativnom analizom proton mjerenih snimki sa supresijom masti i bez nje. Za evaluaciju femoropatelarnoga zgloba koristimo se i aksijalnim ciljanim sekvencama za hrskavicu 3D WATS-c. Zamijetili smo udružene intraartikularne hrskavične lezije drugoga i trećega stupnja u medijalnome odjeljku, ujedno i hrskavične lezije prvoga i drugoga stupnja s mjestimičnim fisurama u sredini i distalnome dijelu femoropatelarnoga zgloba s potpunim ili parcijalnim rupturama ACL-a ili samo središnjim i distalnim lezijama izolirano posterolateralnoga snopa ACL-a. Takvi se nalazi mogu vidjeti u kroničnim rupturama ACL-a. 3D snimke T1 FFE rabljene prilikom pregleda indirektne artrografije pomogle su i u boljoj vizualizaciji segmentalnih lezija izolirano posterolateralnoga snopa ACL-a (30).
Rekonstrukcije ACL-a
Potpuna ruptura ACL-a, osobito u srednjoj trećini, zahtijeva augmentaciju ili rekonstrukciju ligamenta, koja se može napraviti različitim tehnikama i s autolognim transplantatima tetive kvadricepsa ili patelarnim ligamentom, kako je prije bio slučaj. Ta je tehnika označena kao single bundle, single tunnel, kao uputa prilikom analize morfologije koja se očekuje i prilikom pregleda klasičnom radiografijom (44) te magnetskom rezonancijom.
Danas se u našoj ustanovi češće upotrebljava rekonstrukcija vlastitim tetivama semitendinosusa i gracilisa, u literaturi navedena kao hamstrings harvesting (45). Pokušavajući restituirati anatomski fiziološku situaciju dvaju snopova prednje ukrižene sveze, cilj je operacije postići stabilnost zgloba i odgoditi nastanak grubih poslijetraumatskih degenerativnih promjena (46,47). Odluka o vrsti fiksacije ligamenta u jedan ili dva tunela (engl. double bundle, double tunnel) ovisi o tehničkoj vještini operatera i procjeni za svakoga bolesnika pojedinačno. U planiranju je važno istaknuti smjer i kut Blumensaatove linije kao anatomskoga orijentira, procijeniti operativni put, upozoriti na eventualne morfološke varijante i već postojeće degenerativne promjene. Poslijeoperativne analize rade se uglavnom na zahtjev kirurga operatera ili ako se jave subjektivne poteškoće vezane ili nevezane za operativni zahvat te se procjenjuje tijek rekonstruiranoga ligamenta u obama koštanim tunelima (tibijalnome i femoralnome), širina tunela na razini intraartikularne plohe tibije te ulaz u femoralni tunel, kao i na razini intraartikularnoga tijeka. Najčešće su viđene promjene hipertrofične sinovije koja s prednje strane kompromitira i spaciokompresivno utiskuje niti rekonstruiranoga ligamenta ograničavajući pokretljivost zgloba, takozvana kiklop lezija (48,49). Usto, poželjno je opisati eventualnu degenerativnu osteofitozu tijekom ligamenta, ponovnu rupturu ili intraartikularna slobodna zglobna tijela.
Treba istaknuti da je važno znati kakvi su materijali i vijci rabljeni tijekom operacije jer artefakti mogu znakovito ograničavati analizu, a biorazgradivi se materijali mogu vidjeti magnetskom rezonancijom, stoga treba naznačiti koliko je vremena prošlo od operacije. Naime, može se dogoditi da se na rendgenogramu blijedo ili nikako ne vidi vijak u tibijalnome tunelu, ali se vidi magnetskom rezonancijom. Mjesto fiksacije o femur također se opisuje ako položajem odudara od očekivanoga mjesta u visini distalne dijafize priljubljeno uz kost na rendgenu ili ako se vidi reaktivno tekući sadržaj intraartikularno ili ekstraartikularno. Uvijek je potrebno i morfološki potražiti znakove eventualne upale.
Stražnja ukrižena sveza, stražnji križni ligament
Rupture stražnje ukrižene sveze - stražnji križni ligament (engl. posterior cruciate ligament - PCL; lat. ligamentum cruciatum posterius - LCP) obično su uvjetovane izravnom jakom stražnjom traumom prednje tibije. Intraligamentarni signal promijenjen je i u potpunih i parcijalnih ruptura. Kontuzija stražnje tibije indirektan je znak distalne lezije ligamenta. Za izolirane lezije PCL-a predlaže se konzervativno liječenje. Lezije PCLa treba morfološki razlikovati od mukoidne degeneracije ligamenta (50).
Kolateralni ligamenti
Razlikujemo medijalni kolateralni ligament (MCL) i lateralni kolateralni ligament (LCL).
Uobičajena klasifikacija traume kolateralnih ligamenata uključuje klasifikaciju:
lezija 1. stupnja – istegnuće
lezija 2. stupnja – djelomična ruptura
lezija 3. stupnja – potpuna ruptura.
MCL se sastoji od triju slojeva. Duboka ili kruralna fascija (prvi sloj) osigurava insercijsko mjesto mišića sartorius medijalno i oblaže gastrocnemius i strukture poplitealne fose posteromedijalno. Preklapa se s drugim slojem i tako se oblikuje patelarni retinakulum. Drugi je sloj poznat kao tibijalni kolateralni ligament (engl. tibial collateral ligament - TCL) i polazi oko 5 cm iznad linije zgloba na medijalnome femuru, s insercijom 7 cm ispod zglobne linije na tibiji duboko, tj. dublje od tetiva pes anserinus. Širine je oko 1,5 cm. Treći je sloj prava kapsula zgloba.
Potpune rupture ligamenta cijele ožiljkom kroz 6-12 tjedana, što se može pratiti magnetskom rezonancijom. Kako nema adekvatne restitucije regeneracijom, reducirana je snaga ligamenta i odgovor na ponavljani stres.
Za kompleksne potpune rupture potrebna je kirurška restitucija, dok za izolirane lezije MCL-a magnetska rezonancija donosi jednaku dijagnostičku vrijednost bez obzira na odluku o operativnome ili konzervativnome liječenju. Treba razmotriti i posljedice traume, tj. opetovani stres koji može dovesti do kroničnih ligamentarnih lezija (51).

LCL se dijeli na prednju, srednju i stražnju trećinu. Prednji se sloj sastoji od iliotibijalnoga tractusa, smještenoga prema naprijed, i stražnjih tetiva bicepsa. Srednja trećina nastaje od retinacula kvadricepsa i femoropatelarnoga ligamenta i najdublji je sloj. Stražnji sloj LCLa sastoji se od fabelofibularnoga i arkuatnoga ligamenta.
Najvažniji ligament za stabilnost posterolateralnoga ugla koljenskoga zgloba jest arkuatni ligament. Mnogo ozljeda lateralnoga odjeljka prođe nezamijećeno jer su vrlo nježnih morfoloških karateristika, no kada su klinički značajne i prepoznatljive, vrlo su neugodne i dugoročno onesposobljavaju bolesnika s obzirom na to da su lateralni ligamenti pod najvećom tenzijom u ekstenziji tijekom hodanja. Kompleksnost traume posterolateralnoga ugla valja promatrati i s udruženim lezijama PCL-a i lateralnoga meniska.
Patela i femoropatelarni zglob
Potpuna evaluacija patele (52) uključuje procjenu ekstenzornoga mehanizma koljena, tako da se redovno kontroliraju tetiva kvadricepsa i patelarna tetiva, zajedno s burzama i sinovijalnim plikama. U kliničkoj je upotrebi još uvijek trodijelni sustav podjele konfiguracije patelarnih faseta. Frakture patele evaluiraju se magnetskom rezonancijom u slučajevima lošega cijeljenja ili s ciljanim upitom posljedica traume.
Artikularna hrskavica patele najšira je u području tijela. Iako je puno istraživača raspravljalo o povoljnim sekvencama za analizu, nijedna nije definirana kao superiorna u oslikavanju (53) defekta hrskavice i posljedičnih biomehaničkih promjena. Dobrobiti oslikavanja i jasnijih dijagnostički vrijednih snimki s minucioznom analizom razlika hrskavičnih promjena, fisura i subhondralnoga edema donose brze 3D sekvence snimanja (TSE, T1 FFE), (29).
Za čestu uputnu dijagnozu hondromalacije, osobito u mlađih osoba, cilj je pokušati analizirati potvrđene promjene i intrastrukturalna omekšanja kao moguća mjesta degenerativnih promjena u budućnosti i subhondralnu kost prema zonalnoj arhitekturi retropatelarne hrskavice. Mink je predložio uporabu STIR aksijalne sekvence kao komplementarnu dopunu redovnim SE sekvencama. U svome svakodnevnom radu oslanjamo se na procjenu usporedbe proton mjerenih snimki sa supresijom masti i bez nje te na povoljnu delineaciju površnih promjena od promjena u subhondralnoj kosti. Dopunu radimo ciljanom sekvencom za hrskavicu 3D WATS-c u aksijalnim presjecima, što nam omogućuje bolju vizualizaciju intrastrukturalnih promjena.
Na ciljani zahtjev ortopeda pregled se dodatno radi u svim trima ravninama s procjenom 3D WATS-c sekvencom, osobito ako se standardnom analizom morfološki nije moglo pronaći druge razloge subjektivnim poteškoćama koje bolesnik navodi na dan pregleda.
Do sada smo uočili da je potreba za evaluacijom magnetskom rezonancijom veća i potpuno opravdana u populaciji mlađih bolesnika koji se prezentiraju nakon luksacije patele i spontane repozicije, osobito u onih s urednim rendgenskim nalazima.
Zanimljivo je da je većina naših bolesnika pretrpjela ozljedu dok su se bavili profesionalnim ili amaterskim sportskim aktivnostima, a nisu imali direktnu traumu ili prometnu nezgodu. Zbog različitih mehanizama traume, ozljeda se može inicijalno previdjeti ili biti shvaćena kao ozljeda medijalnoga odjeljka ili ruptura ACL-a.

Ozljede hrskavice uobičajene su pri medijalnoj granici patele i kontralateralno na trohleji femura (54) uslijed spontane repozicije. Mogu se naći i slobodna zglobna tijela. Dobro se prikazuju lezije retinakula i lezije ekstenzornoga mehanizma koljena. Hemartros je uobičajen nalaz, unutar izljeva često se vide i fragmenti degradacije krvi različitih oblika. Ovisno o tome kada bolesnik pristupa pregledu, teže je procijeniti eventualnu razliku sinovijalnih fragmenata, kronični sadržaj ili neresorbiranu krv.
Malalignement i pomak patele sa subluksacijom ili bez nje lako su uočljivi. U našoj se ustanovi ne izvode kino (engl. cine) studije magnetskom rezonancijom kliznoga puta patele (engl. patellar tracking).
Disekantni osteohondritis
Poseban entitet odvajanja hrskavice s odgovarajućim segmentom subhondralne kosti ili bez njega od ostatka kosti može biti uvjetovan i traumom. Zna se vidjeti već u dječjoj i adolescentnoj dobi, no definicija nastanka disekantnoga osteohondritisa (engl. osteochondritis dissecans - OCD) otežana je (55) bez točnoga anamnestičkog podatka o traumi.
Fragment može ostati na mjestu (lat. in situ) ili se slobodno kretati čitavim intraartikularnim prostorom, čak se i degenerativno promijeniti. Tipično se nalaz vidi na femoralnim kondilima, rjeđe i na medijalnoj faseti patele. U diferencijalnoj dijagnozi moraju se uzeti u obzir eventualne osteohondralne lezije i frakture zbog direktne traume na morfološki promijenjenome mjestu.
U ovome se radu ne govori o sinovijalnoj patologiji i pseudotumorima (56) jer je to pitanje zasebne kliničke obrade i interesa. Bakerove ciste i ciste koje se često vide unutar i oko koljenskoga zgloba (57) uobičajen su nalaz i mogu biti susljedni nalaz (58) u dugotrajno nerazjašnjenoj boli koljenskoga zgloba iz vrlo različitih razloga (8,59). Poteškoće mogu predstavljati intraartikularna slobodna zglobna tijela koja ostanu neotkrivena standardnim pregledom te u tome slučaju direktna artrografija (60) može biti od pomoći, osobito u poslijeoperativnim poteškoćama, iako se danas u dijagnostici koljenskoga zgloba rijetko izvodi. Obično je standardni pregled dovoljan da se uz klinički pregled, kirurg ortoped odluči za minimalno invazivnu artroskopiju bilo u dijagnostičkome ili terapijskome smislu.
Slikovni prilozi nalaza iz dnevnoga kliničkog rada uz obrazloženja
Izdvojeno je nekoliko slika iz rutinskoga rada uz obrazloženje nalaza morfologije koja se tumači u dnevnoj kliničkoj praksi.
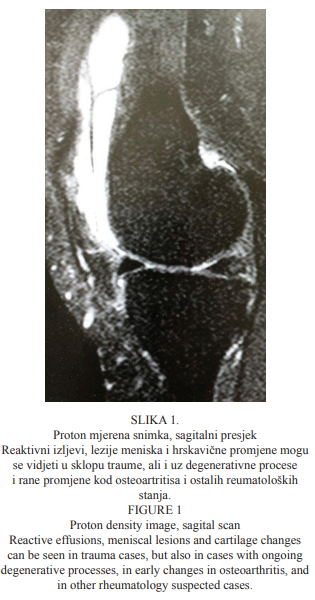
Proton mjerena snimka sagitalnoga presjeka koljenskoga zgloba bolesnika prikazana je na Slici 1. Izljev retro i suprapatelarno često se vidi kao reaktivan i u sklopu traume, ali i uz druge nalaze (razvoj degenerativnih procesa te u sklopu ranih upalnih promjena kod OA-e i ostalih reumatoloških stanja). U ovoga se bolesnika vidi kronična kosa lezija stražnjega roga medijalnog meniska te hrskavična lezija medijalnoga femoralnog kondila plošno, na duljemu segmentu, intraartikularno, te je nalaz klasificiran kao lezija IB/IIa stupnja. Ciljane napomene o točnome mjestu uočenih hrskavičnih promjena, analizom na svim sekvencama i presjecima uputa su ortopedu artroskopičaru za dvostruku kontrolu prilikom operacije. Subkutano šire vene vide se u više bolesnika, kao zaseban nalaz, ili kao posljedica dugotrajnih statikom uvjetovanih promjena koje mogu, ali ne moraju biti vezane uz traumu.
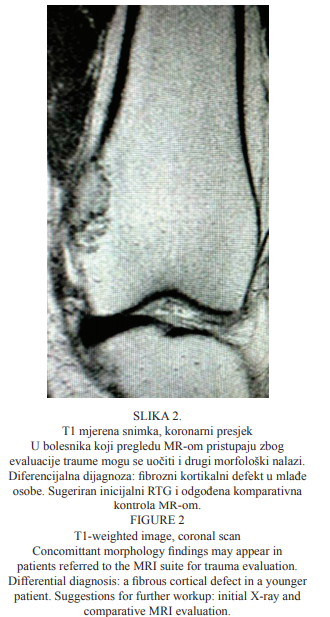
T1 mjerena snimka koronarnoga presjeka bolesnika prikazana je na Slici 2. Bolesnik je pristupio pregledu MR-om zbog evaluacije traume i nije priložio RTG. Nalaz na proton mjerenoj snimci (PD), do kojega se došlo slučajno, pokazao je dobro ograničenu leziju lakše lobuliranih rubova ograničenu sklerozom koja se vidi u distalnoj dijafizi femura. Stanjen je medijalni kortikalis kosti, bez propagacije nalaza u meka tkiva ili drugih lezija mekiša u okolini. Mlađemu bolesniku postavljena je diferencijalna dijagnoza fibroznoga kortikalnog defekta te mu je sugeriran inicijalni RTG i odgođena komparativna kontrola MR-om.
Proton mjerena snimka sa supresijom masti koronarnoga presjeka u istoga bolesnika prikazana je na Slici 3. Vidi se intrastrukturalno dominantno hiperintenzivni signal s hipointenzitetima dijela strukture, koji se vidi i na Slici 4.
Proton mjerena snimka sa supresijom masti aksijalnoga presjeka koljenskoga zgloba prikazana je na Slici 4. Mjesto hipointenzivnoga signala unutar lezije medijalnoga femoralnog kondila, koja je dominantno hiperintenzivna, prikazano je točkicama. Patela nije luksirana, retropatelarna hrskavica i medijalni retinakul su očuvani te nema promjena okolnih mekiša.
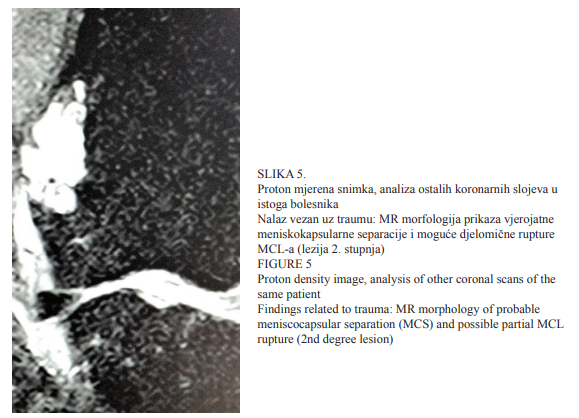
Proton mjerena snimka, analiza ostalih koronarnih slojeva u istoga bolesnika, prikazana je na Slici 5. Nalaz vezan uz traumu predstavlja prikaz MR morfologije vjerojatne meniskokapsularne separacije jer se ne vide rupture ni intrasubstancijalne promjene signala, ali je pomak meniska od ruba tibijalnoga platoa veći od 3 mm. Uspijeva se vizualizirati od kosti odmaknut mali meniskofemoralni ligament prikazan slobodno unutar tekućine koja oplakuje MCL dok se uopće ne vizualizira meniskotibijalni ligament, kojega se očekuje vidjeti i na ovome sloju. Dodatni nalaz predstavlja izljev koji slijedi čitav tijek traumom aficiranoga MCL-a, a često se vidi u sklopu istegnuća ligamenta (lezije 1. stupnja). U ovoga se bolesnika ligamentarne niti mogu slijediti, ali je zamućen prikaz kontinuiteta u visini srednje trećine zgloba prema tibiji, stoga je pitanje moguće lezije u smislu parcijalne rupture (lezija 2. stupnja).
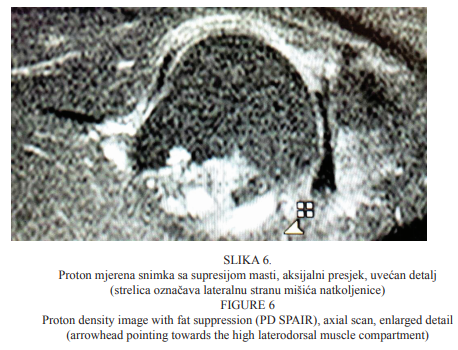
Slika 6. prikazuje uvećan detalj proton mjerene snimke sa supresijom masti aksijalnoga presjeka koljenskoga zgloba u drugoga bolesnika, uz napomenu da je strelicom označena lateralna strana mišića natkoljenice. Iako je vidljiv izljev u burzi MCL-a i evaluacija proksimalnoga hvatišta MCL-a ne djeluje uvjerljivo na rupturu na koronarnim presjecima, na visokim transverzalnim presjecima mediodorzalni dio djeluje odvojen od kosti u smislu morfološki avulzije ligamenta (lezija 3. stupnja, potpuni prekid niti), što je lažno pozitivan nalaz. Stoga uvijek treba evaluirati i sve presjeke i sve sekvence pregleda te napraviti dopune ako je potrebno. Bolesniku je sugerirana konzervativna terapija nakon pregleda ortopeda. Analiza poslijeoperativnih nalaza rekonstrukcije ACL-a uključuje evaluaciju morfologije, širine tibijalnoga i femoralnoga tunela te položaja rekonstruiranoga ACL-a unutar tunela i intraartikularno.
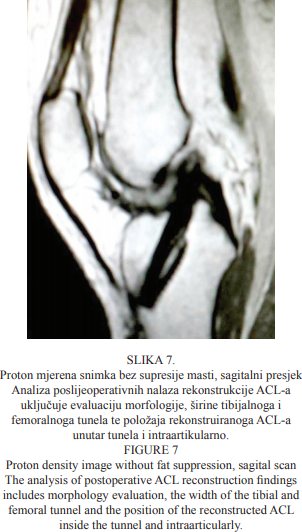
Proton mjerena snimka bez supresije masti sagitalnoga presjeka koljenskoga zgloba prikazana je na Slici 7. Pokazuje se presjek evaluacije mjesta bušenja, formiranja i tijeka tibijalnoga i femoralnoga tunela uz fiksaciju ligamenta vijkom.
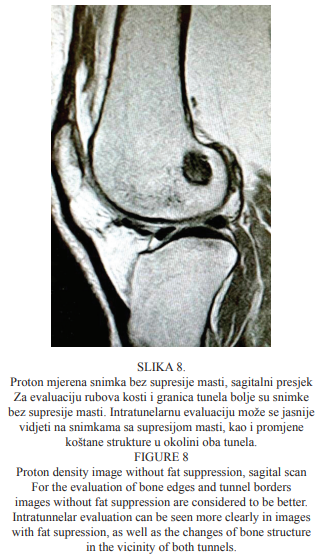
Još jedna proton mjerena snimka bez supresije masti sagitalnoga presjeka koljenskoga zgloba prikazana je na Slici 8. Prikazan je rub i granica femoralnoga tunela. Za evaluaciju rubova kosti i granica tunela bolje su snimke bez supresije masti. Intratunelarnu evaluaciju jasnije možemo vidjeti na snimkama sa supresijom masti, kao i promjene koštane strukture u okolini obaju tunela.

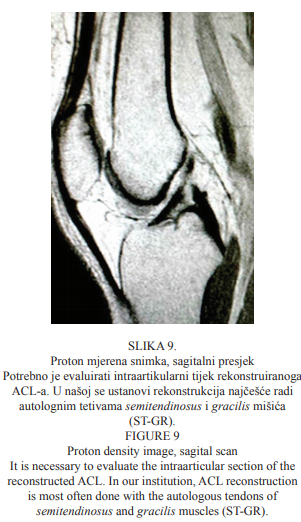
Potrebno je evaluirati i intraartikularni tijek rekonstruiranoga ACL-a. U našoj se ustanovi rekonstrukcija najčešće radi autolognim tetivama semitendinosus i gracilis mišića (ST-GR). Očekuje se poslijeoperativni rezultat najbliži fiziologiji koljena pojedinoga bolesnika, tj. morfološki, da graft slijedi Blumensaatovu liniju i da bolesnik u potpunosti povrati funkciju zgloba. Proton mjerena snimka sagitalnoga presjeka analize rekonstruiranoga ACL-a unutar koljenskoga zgloba vidi se na Slici 9. I poslijeoperativne kontrole rekonstruiranoga ligamenta rade se standardnim načinom.
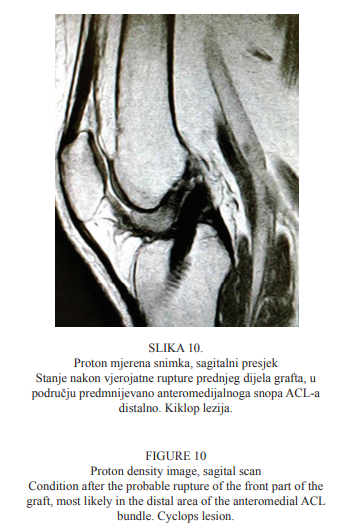
Proton mjerena snimka sagitalnoga presjeka poslijeoperativnoga nalaza rekonstruiranoga ACL-a prikazana je na Slici 10. Vidi se stanje nakon vjerojatne rupture prednjega dijela presatka (engl. graft), u području predmnijevano anteromedijalnoga snopa ACL-a distalno. Aktivna, opsežna sinovijalna proliferacija koja se reaktivno razvija poslijeperacijski obično se vidi ispred ligamenta unutar zgloba na sagitalnim presjecima te može predstavljati i dodatno subjektivno bolni i spaciokompresivni faktor ograničenju gibljivosti koljenskoga zgloba. Naziva se kiklop lezija (engl. cyclops lesion).
Osim kiklop lezije, vidi se neresorbirani edem intratunelarno u manjoj mjeri. Nalaz je prikazan na proton mjerenoj snimci sa supresijom masti sagitalnoga presjeka u bolesnika na Slici 11. Iako se ne vidi sigurna ruptura presatka na ovome prikazu, jasno je vidljiv edem u prednjemu dijelu tibije. Nalaz diferencijalno-dijagnostički treba razmotriti u smislu i mogućega novoga traumatskog događaja te detaljno ispitati poslijeperacijsku anamnezu. U dnevnome kliničkom radu ima bolesnika koji se javljaju s bolnim sindromom koljenskoga zgloba, a u kojih se standardnim kliničkim i pregledom MR-om ne postigne zadovoljavajući dijagnostički rezultat razjašnjenja subjektivnih poteškoća. Može se pretpostaviti mjesto moguće lezije, odnosno sugerirati kontrolu, a rjeđe i artrografiju ( 60).
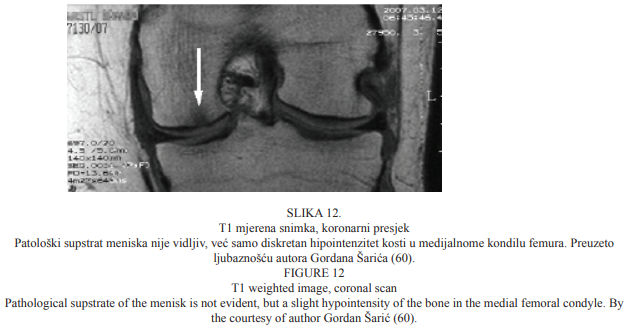
Na Slici 12. prikazana je T1 mjerena snimka koronarnoga presjeka koljenskoga zgloba na kojoj nema evidentnoga patološkog supstrata meniska, već se vidi tek diskretan hipointenzitet kosti u medijalnome kondilu femura.
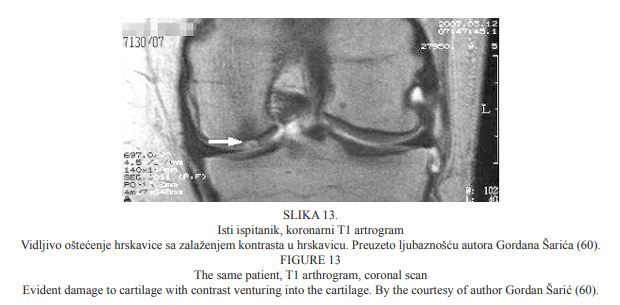
Slika 13. prikazuje T1 artrogram koronarnoga presjeka istoga ispitanika na kojemu je evidentno oštećenje hrskavice sa zalaženjem kontrasta u hrskavicu.
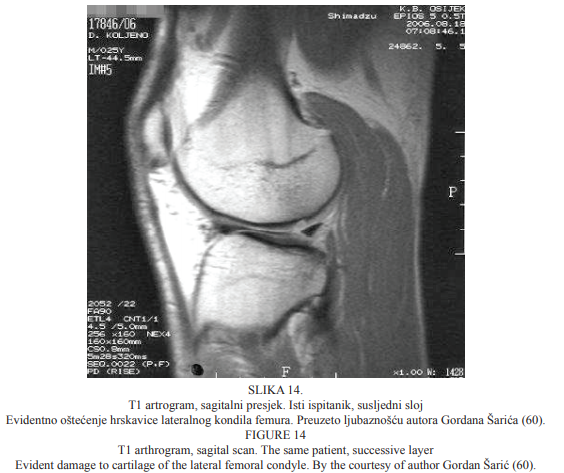
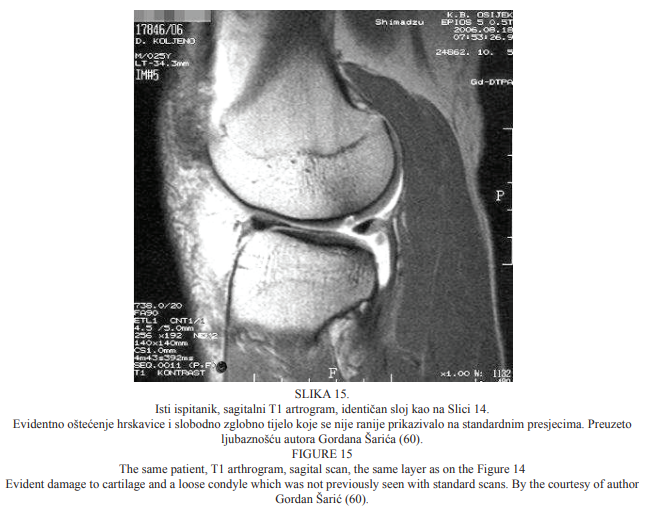
U susljednom sloju, na sagitalnome presjeku T1 artrograma, evidentno je i oštećenje hrskavice lateralnoga femoralnog kondila, što je prikazano na Slici 14. U istoga bolesnika kojemu je artrografijom dokazano oštećenje hrskavice, T1 artrogram pokazuje dodatno i slobodno zglobno tijelo u istome sloju koje se na standardnim presjecima nije ranije prikazivalo.
Morfologija MR direktne artrografije koljenskoga zgloba prikazana je na Slici 15. Slike 12.-15. preuzete su ljubaznošću autora Gordana Šarića (60).
Zaključak
Uvođenje magnetske rezonancije u dnevnu procjenu patologije mišićnokoštanoga sustava radiolozi su prepoznali kao vrijednu metodu za pregled meniska, ligamenata i ekstenzornoga aparata koljena te kao zamjenu za konvencionalnu artrografiju. Bezbolna i ugodna za bolesnika, zbog neinvazivnosti i mogućnosti multiplanarnoga prikaza, ta jedinstvena metoda pregleda razjašnjava razloge nesigurnih slučajeva boli u koljenu te razlučuje okultne frakture ili osteonekrozu. Ujedno može odgoditi ili smanjiti broj nepotrebnih operativnih intervencija, odnosno izostaviti potrebu za dijagnostičkom artroskopijom.
Za razliku od početaka, kada je jedan magnetski rezonator u našoj ustanovi radio 24 sata dnevno dijagnostički razjašnjavajući različite kliničke upite iz čitave regije, Hrvatska je danas zasluženo opskrbljena mrežom magnetskih rezonatora visoke jačine polja.
Smatramo da je za klinički nerazjašnjene situacije i prolongiranu bol u koljenskome zglobu, pogotovo u prijeoperativnoj procjeni, magnetska rezonancija neizostavan pregled kako bi se u potpunosti izbjegle dijagnostičke artroskopije i pristupilo operativnim intervencijskim zahvatima, odnosno ranijoj rehabilitaciji.
Zahvala
Autori zahvaljuju prof. Zvonimiru Sučiću, predstojniku Zavoda za radiologiju Kliničke bolnice „Sv. Duh”, za podršku u objavljivanju ovoga prikaza; dr. Krešimiru Oršoliću, umirovljenom radiologu, i dr. Peri Jurkoviću, koji su u suradnji s prim. dr. Gluhinićem, umirovljenim ortopedom, prvi na prostorima bivše države obavili prve preglede i analize poboljšanja prijeoperativne dijagnostičke kazuistike i za slučajeve iz mišićnokoštane radiologije, uz mnogobrojne preglede tada vodećih zahtjeva iz neuroradiologije.