Uvod
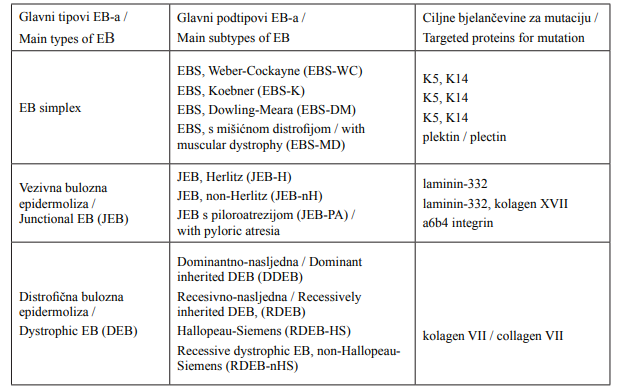
Bulozna epidermoliza (engl. bullous epidermolysis; lat. epidermolysis bullosa - EB) skupina je genetički i klinički heterogenih bolesti za koje je karakteristično stvaranje mjehura i erozija na koži i mukoznoj membrani nakon manjega pritiska ili traume (1). Naziv epidermolysis bullosa prvi je opisao Heinrich Koebner 1886. godine (2). Sumnja na dijagnozu postavlja se kliničkom slikom, dok se potvrda dijagnoze dobiva upotrebom imunofluorescentnih tehnika i / ili elektronskim mikroskopom (3). Opisano je preko 30 različitih podtipova EB-a. Aktualna klasifikacija (Tablica 1.) za najčešće tipove i podtipove nasljednoga EB-a temelji se na klasifikaciji objavljenoj 2000. godine (4).
Epidemiologija
Bulozna epidermoliza neinfektivna je kožna bolest. Na nacionalnoj osnovi ne postoji precizan naputak o prijavljivanju neinfektivnih kožnih promjena, zbog čega se još uvijek malo toga zna o epidemiologiji većine kožnih bolesti. Tijekom osamdesetih godina prošloga stoljeća u Americi je osnovan Nacionalni registar bulozne epidermolize (engl. National Epidermolysis Bullosa Registry - NEBR) (5). Od osnivanja NEBR-a podaci o prevalenciji i incidenciji nasljednoga EB-a postaju dostupni (6,7).
U Europi, prvi objavljeni podaci dolaze iz Skandinavije i Sjeverne Irske i temelje se na ograničenome broju bolesnika s EB-om. Prevalencija procijenjena u Norveškoj 1995. godine za sve tipove EB-a bila je 23-42 na milijun. Vjeruje se da je 1990. godine u Hrvatskoj prevalencija RDEB-HS-a (engl. Recessively inherited dystrophic epidermolysis bullosa, Hallopeau-Siemens) bila 9,6 na milijun (8). U Norveškoj je 1983. godine za Koebner podtip EBS-a (engl. Epidermolysis Bullosa Simplex, Koebner type) prijavljena incidencija 2 na milijun živorođene djece, za podtip Dowling-Meara 1,7 na milijun živorođene djece, a za podtip Weber-Cockayne 6 na milijun živorođene djece (6). U izvještaju iz Hrvatske iz 1990. godine, incidencija RDEB-HS-a procijenjena je na 19,2 na milijun živorođene djece (1/52 000), (8). U izradi je NEBR za Hrvatsku.
Klinička slika
Kliničke manifestacije EB-a mogu biti kutane i ekstrakutane. Kožne promjene mogu biti primarne ili sekundarne. Primarne lezije uključuju erozije kojima su prethodili napeti mjehuri, većinom ispunjeni bistrim, bezbojnim eksudatom. Plikovi povremeno mogu biti hemoragični (na primjer, Ogana podtip EBS-a). Ostale primarne kutane promjene koje se mogu vidjeti u nasljednim podtipovima EB-a uključuju: milije, distrofiju ili nedostatak noktiju, alopeciju, bujanje granulacija, kongenitalni nedostatak kože, palmoplantarnu keratodermu, pigmentacije i EB madeže. Sekundarne kožne promjene koje se vide u bolesnika s EB-om jesu: atrofija, ožiljci, pigmentacijske nepravilnosti, webbing i kontrakture.
Karcinom je najozbiljnija komplikacija koja se pojavljuje u odrasloj dobi u bolesnika s nasljednim EB-om. Ekstrakutane promjene uključuju: oftalmološke, otorinolaringološke, gastrointestinalne i bubrežne promjene te deformitete kostiju i mišića (najuočljivija je promjena pseudosindaktilija) i kardiomiopatiju (9).Gastrointestinalne su promjene najčešća ekstrakutana manifestacija EB-a (8). Stenoze jednjaka za posljedicu imaju otežano i bolno gutanje, malnutriciju, malapsorpciju, hipoproteinozu i opću pothranjenost.
Liječenje
Cijeljenje rana dominantan je problem svih tipova EBa. Zbog učestaloga stvaranja mjehura, trajne upalne aktivnosti, polimikrobne kolonizacije s čestom infekcijom, lošega prehrambenog statusa i loše oksigenacije, ozljede zbog EB-a postaju kronične ozljede koje ne zacjeljuju. Bule ili nastali mjehuri, koji su vodeći simptom ove grupe bolesti, cijele ostavljajući atrofične ožiljke. Široke ranjive površine na ekstenzornim stranama šaka i stopala slijedi fuzija prstiju. Nokti su atrofični ili ih nema. Zubi su displastični. Iako EB uglavnom zahvaća višeslojni pločasti epitel kože, mjehuri mogu nastati na bilo kojoj mukoznoj površini (10).
Bule, erozije i ulceracije (11) dovode do fiksacije jezika u dnu usne šupljine i ezofagealnih striktura (12) koje klinički postaju manifestne u ranoj odrasloj dobi. Učestale ozljede koje zarastaju stvaranjem ožiljaka mogu biti praćene leukoplakijom i u konačnici karcinomom (13). Uključenost mukoze može rezultirati ne samo strikturama jednjaka već i suženjima retre, stenozom anusa, fimozom i ožiljcima korneje. Gastroezofagealni je refluks uobičajen u tih bolesnika. Uz već navedenu malnutriciju najčešće koegzistiraju: anemija, gastroezofagealni refluks i infekcije (14).
Osim značajne boli, pojava septikemije trajna je opasnost. Njega rana, prevencija novih lezija, sprečavanje infekcije te nadomjesna i suportivna terapija primarne su aktivnosti u brizi za bolesnika s EB-om. Složenost terapije ovisi o težini lezija. Optimalno zbrinjavanje bolesnika s EB-om postiže se osnivanjem multidisciplinarnoga tima koji bi trebao uključivati sljedeće specijalnosti: dermatologa, kirurga, anesteziologa, nutricionista, stomatologa, psihologa, fizioterapeute, genetičare i medicinske sestre. Kirurško je liječenje simptomatsko. Bolesnici s buloznom epidermolizom, naročito s tipom RDEB, najčešće trebaju kirurške intervencije u usnoj šupljini, gastrointestinalnome traktu i na šakama.
Među izvođenim zahvatima ovdje izdvajamo operacije sindaktilije (kako bismo ruke osposobili za normalnu funkciju), stomatološke intervencije te dilatacije stenoza i striktura ezofagusa s ciljem uspostave prohodnosti jednjaka, a time i pravilnoga režima prehrane koji je preduvjet za pravilno funkcioniranje ostalih organskih sustava. Ekscidiraju se promjene na koži za koje se postavi sumnja na potencijalni ili postojeći malignitet. Opuštaju se kontrakture i rekonstruiraju uške. Kirurškim liječenjem, kako je već navedeno, uklanjaju se postojeći simptomi (disfagija i nemogućnost gutanja) i poboljšava se kvaliteta života (vraćanje izgubljene funkcije šaka), ali bez utjecaja na osnovnu bolest, što za posljedicu ima recidiv navedenih simptoma. Iz toga su razloga bolesnici periodično podvrgavani sličnoj ili jednakoj kirurškoj intervenciji (dilatacija ezofagusa, operacije sindaktilije, ekscizije tumora, popravci zuba).
Anesteziološko liječenje
Rizik je sveprisutan u medicini, a anestezija je neobična specijalnost jer rutinski uključuje svjesno stavljanje pacijenta u vrlo opasnu situaciju (15). Procjena prijeoperacijskoga anesteziološkog rizika danas je neizostavan dio pripreme bolesnika za planirani operacijski program. Anamnestičkim podacima, procijenjenim fizikalnim statusom bolesnika uz minimalan broj laboratorijskih pretraga prema već postojećim skalama i tablicama pretpostavlja se razina rizika. U nizu mogućih i najčešće korištenih sustava za procjenu težine bolesti upotrebljava se POSSUM (engl. Physiological and Operative Severity Score for the enUmeration of Mortality and Morbidity) koji su osmislili Copeland i suradnici (16-19) te procjena fizikalnoga statusa Američkoga udruženja anesteziologa (engl. American Society of Anesthesiologists - ASA), (20). Od Saklanda iz 1941. godine (20) te naknadnih izmjena (21), klasifikacija ASA-e godinama je najvažniji instrument procjene pacijentova osnovnoga zdravstvenog statusa. Procjena je deskriptivna i jednim dijelom ovisna o liječnikovu doživljaju pacijentove spremnosti za zahvat. Rizik, procijenjen na temelju bolesnikova fizikalnoga statusa, dodatno povećava anesteziološko djelovanje, vrsta i ekstenzivnost operacijskoga zahvata, znanje i iskustvo liječnika koji su uključeni u liječenje te hitnost zahvata. Bolesnici s EB-om klasificirani su većinom kao ASA III, u kojih prema Menkeu (22) poslijeoperacijski morbiditet iznosi i do 30,4 %.
Kronični gubitak krvi preko kože, sluznice usne šupljine, jednjaka i analnoga kanala kao i oskudan unos i iskorištavanje željeza rezultiraju hipokromnom anemijom. Kombinacija smanjenoga unosa hrane i povećanih potreba (gubitak krvi i plazme preko ogoljenoga epitela, infekcije kože i kontinuirano cijeljenje rana te operacije) može snažno utjecati na elektrolitsku ravnotežu, otpornost na infekciju i mortalitet. Infekcije, posebice stafilokokima i β-hemolitičkim streptokokom, nastaju zbog često poremećenoga staničnog i humoralnog imuniteta (22). Komplikacije koje su dijelom nespecifične, a dijelom karakteristične za bolest, ali gotovo neizbježne (povećana sklonost stvaranju bula kože i sluznica, otežana intubacija zbog mikrostomije), dodatno povećavaju bolesnikovu ugroženost.
Prijeoperacijska priprema
Prijeoperacijski je potrebno odrediti krvnu grupu i Rh faktor. Za elektivne kirurške zahvate potreban je minimum laboratorijskih pretraga: kompletna krvna slika (KKS), razina šećera u krvi (GUK), ureja, kreatinin, elektroliti K, Na, Cl, Ca, P i Mg, C reaktivni protein (CRP), a poželjno je da se odrede i totalni proteini (TP), albumini, protrombinsko vrijeme (PV), aktivirano parcijalno tromboplastinsko vrijeme (APTV) te plinska analiza krvi.
Osim navedenih laboratorijskih pretraga, zbog često pridruženih bolesti srca uputno je uraditi EKG i UZV srca. Za hitne kirurške zahvate obvezan je samo minimum laboratorijskih krvnih pretraga.
Anestezija
Premedikacija, koja je sastavni dio svakoga anesteziološkog liječenja, u bolesnika s EB-om rabi se s dodatnim oprezom. Razlozi su višestruki: peroralna primjena lijeka (benzodiazepina, antacida) u bolesnika s EB-om koji otežano gutaju odgađa vrijeme indukcije zbog povećane opasnosti aspiracije. Intravenska primjena (i.v.) često nije moguća zbog straha bolesnika (većinom djece) od dodatnoga ozljeđivanja i boli prilikom postavljanja intravenske linije. Transrektalni ili nazalni put ne rabe se zbog dodatnih ozljeda sluznice i mogućnosti ožiljnoga zarastanja. Osim toga, lijekovi primijenjeni u premedikaciji smanjuju bolesnikovu sposobnost samostalnoga premještanja s kreveta na operacijski stol, što dodatno povećava mogućnost stvaranja novih lezija. Ako se ipak primjenjuje premedikacija, daje se midazolam jedan sat prije uvoda u anesteziju u dozi 0,2-0,4 mg/kg p.o. u formi sirupa (djeca) ili 7,5 mg p.o. u formi tableta (odrasli). Tromboprofilaksa se ne primjenjuje rutinski.
Uvod u anesteziju i njezino održavanje
Bolest sama po sebi nije ograničavajući čimbenik u odabiru anesteziološke tehnike (23). Izbor anesteziološke tehnike ovisi o vrsti planiranih kirurških zahvata te o znanju i uvježbanosti anesteziologa. Prilikom postavljanja intravenske linije indicirana je površinska, ograničena anestezija kože eutetičkom mješavinom lokalnih anestetika ili lidokainskim gelom. Regionalne tehnike koje se mogu rabiti su epiduralna anestezija i svi dostupni blokovi perifernih živaca na rukama i nogama (24). Najčešće se izvodi aksilarni blok, odnosno tehnika regionalne anestezije koja se upotrebljava za operacije u području lakta, podlaktice i šake (25).
Opća anestezija može biti inhalacijska, intravenska ili kombinirana. Sama bolest nije ograničavajući faktor u izboru lijekova. Tijekom anestezije treba uzeti u obzir prijeoperacijsku uporabu opioida u terapiji boli. Doza opioida za adekvatnu analgeziju bit će veća, što je posljedica razvijene tolerancije. Opća anestezija u cijelosti može biti vođena primjenom maske za lice ili bolesnik može biti intubiran. Odabir ovisi o nekoliko čimbenika: duljini trajanja planiranoga zahvata, riziku razvoja prijeoperacijskih komplikacija (aspiracija, nemogućnost ventilacije, hipotenzija, itd.), znanju i uvježbanosti anesteziologa s protektivnim, manje traumatizirajućim intubacijskim tehnikama (intubacija fiberoptičkom bronhoskopijom - FOB-om). Lice se štiti vazelinskom kremom i / ili vazelinskom gazom kojom se oblaže i anesteziološka maska. Intubacija je sigurna jer bolest zahvaća pločasti i prijelazni epitel zbog čega distalni dišni put (ispod glasnica) većinom nije zahvaćen. Kada je potrebna, endotrahealna intubacija (ETI) kroz usta tehnikom FOB metoda je izbora.
Transnazalna se intubacija izbjegava zbog dodatnoga ozljeđivanja sluznice nosa te posljedičnoga stvaranja bula, erozija i ožiljaka. Supraglotično osiguravanje dišnoga puta preko npr. laringealne maske (LM) za bolesnike s EB-om moguća je, ali sporna metoda zbog nekoliko razloga: otežano postavljanje zbog ograničenoga otvaranja usta; LM dodatno reducira već mali radni prostor, što predstavlja problem prilikom operacije dilatacije ezofagusa ili popravka zuba; većina je općih anestezija za operacije sindaktilije dugotrajna (duža od dva sata), što je kontraindikacija za primjenu LM-a.
Nadzor
Tijekom zahvata upotrebljava se standardni nadzor: SpO2 (tkivna saturacija O2 mjerena pulsnim oksimetrom), neinvazivno mjerenje krvnoga tlaka (engl. normal blood pressure - NBP), elektrokardiogram (EKG), parcijalni tlak ugljičnoga dioksida u izdahnutoj smjesi (etCO2), temperatura tijela i unos tekućine. Dio tijela (prst, uho) preko kojeg se izvodi SpO2 zaštiti se vazelinskom gazom. Na ruku ispod manžete tlakomjera postavlja se vazelinska gaza. Elektrodama za EKG uklanjaju se ljepljivi dijelovi. Položaj elektroda osigurava se pamučnim zavojem ili elastičnom mrežicom.
Temperatura se mjeri lubrikantom obloženim termometrom u aksili. Izbjegava se transrektalno mjerenje zbog opasnosti od ozljeđivanja i potencijalnoga zarastanja ožiljkom. Invazivno mjerenje arterijskoga tlaka (engl. arterial blood pressure - ABP) i centralni venski kateter i tlak (engl. central venous pressure - CVP) nisu kontraindicirani, ali su rijetko potrebni. Za prijeoperacijsku prevenciju ozljeda kože rabe se silikonski jastuci. Mjesto insercije i.v. linije treba osigurati mepitelom (Mölnlycke Health Care AB), poroznim, poluprozirnim slabo prijanjajućim kontaktnim slojem koji se upotrebljava i u njezi rana.
Poslijeoperacijski nadzor i liječenje
Tijekom 24-satnoga poslijeoperacijskog razdoblja potreban je pojačan nadzor vitalnih funkcija (SpO2, NBP, temperatura), monitoring boli – vizualno-analogna skala VAS (engl. Visual Analog Scales) i CRIES (engl. crying, requires increased oxygen administration, increased vital signs, expression, sleeplessness), (26) za manju djecu, odnosno procjena majke o boli djeteta uporabom VAS-a. Poslijeoperacijski je u bolesnika s EB-om odgođen peroralni unos, naročito nakon orofaringealnih zahvata. Potrebna je promjena intravenske analgezije, koja treba biti multimodalna i uključivati opioide, nesteroidne protuupalne lijekove (engl. nonsteroidal anti-inflammatory drugs - NSAID) kada nema opasnosti od poslijeoperacijskoga pojačanog krvarenja i kada je uredna bubrežna funkcija, te acetaminofen. U ranome poslijeoperacijskom razdoblju uobičajenu dnevnu dozu koju bolesnici uzimaju treba uzeti kao bazu na koju je potrebno dodati planiranu poslijeoperacijsku analgeziju.
Upotrebljava se kontinuirana infuzija analgetika tramadola 0,1-0,15 mg/kg/h ili kombinacija tramadola 0,1-0,15 mg/kg/h i metamizola 1 mg/kg/h. Za poslijeoperacijsku kontrolu mučnine i povraćanja (engl. Postoperative Nausea and Vomiting - PONV) rabe se intravenski metoklopramid i deksametazon. Deksametazon ima nešto bolje karakteristike zbog svoga protuupalnog i antiedematoznog učinka.
Nadoknada volumena, transfuzija krvnih derivata (koncentrata eritrocita, trombocita) i korekcija elektrolita procjenjuje se i primjenjuje prema laboratorijskim nalazima. U poslijeoperacijskome razdoblju kontroliraju se crvena krvna slika (CKS – leukociti, eritrociti, hemoglobin, hematokrit i trombociti), elektroliti (kalij-K, natrij- Na, kloridi-Cl- i kalcij-Ca), laktat, ureja i kreatinin. Ako nije došlo do razvoja komplikacija, bolesnici s EBom otpuštaju se iz bolnice 24 sata nakon zahvata.
Zaključak
Bulozna epidermoliza (EB) spada u skupinu rijetkih bolesti. Mali broj bolesnika, specifičnost kliničke slike i rijetke kirurške intervencije razlog su nedostatka iskustva u prijeoperacijskome zbrinjavanju bolesnika s EB-om. Svrha je ovoga preglednog članka, pregledom literature i dugogodišnjim iskustvom, ukazati na osnovne anesteziološke aspekte prijeoperacijskoga liječenja bolesnika s EB-om