Neuroanatomski gledano akt gutanja je složen proces koji integrira centralni i periferni živčani sustav, odnosno sve funkcionalne dijelove: piramidni, ekstrapiramidni, osjetni, više kognitivne funkcije, neuromišićnu spojnicu te autonomni živčani sustav. Gotovo svaka neurološka bolest može dovesti do smetnja gutanja.
Disfagija ili teškoće hranjenja i gutanja kod neuroloških oštećenja i bolesti učestali su simptom te se kao takav precizno definira pojmom neurogena orofaringealna disfagija (u daljnjem tekstu NOD) kako bi se jasno istaknula etiološka podloga teškoća. Anatomski gledano odstupanja mogu biti na razini orofaringealne i ezofagealne funkcije, dok patofiziološki odstupanja mogu biti strukturalna i funkcionalna.1 Većina autora navodi visoku pojavnost NOD-a kod svih vrsta neuroloških bolesti i oštećenja. Tako Vose i sur.2 navode 50% akutnih disfagija kod svih moždanih udara, od kojih će 11 – 13% imati simptome disfagije i šest mjeseci nakon udara. Iako se u literaturi, zbog različite metodologije istraživanja, nalaze velike razlike u podacima o učestalosti disfagije,3 većina njih govori u prilog visokoj pojavnosti i perzistiranju teškoća vezanih za disfagiju. Američka udruga logopeda navodi da je učestalost disfagije 77% u jedinicama intenzivnog liječenja,4 dok Martino i sur.5 analizom epidemioloških podataka nalaze varijabilnost pojavnosti disfagije od 18 do 81% samo kod moždanih udara.6 Clave i sur. navode učestalost disfagije 52 – 82% kod oboljelih od Parkinsonove bolesti,7 a 84% kod Alzheimerove bolesti.8 Iz navedenoga se može zaključiti da iako postoji nesuglasje u podacima o učestalosti, redovito svi govore u prilog visokoj pojavnosti i perzistiranju NOD-a.
Zbog specifičnosti dijagnostičkih i terapijskih postupaka kod NOD-a i kod disfagija uzrokovanih drugim čimbenicima potrebno je znati o kojoj se vrsti disfagije radi. Kod NOD-a se govori samo o neurološkoj etiologiji poput moždanih udara,5 neurodegenerativnih bolesti, neuromišićnih bolesti,6 tumorskih procesa, to jest svih patoloških zbivanja neurološkog sustava. Simptomi koji potvrđuju prisutnost NOD-a jesu: aspiracija sadržaja, penetracija sadržaja, kašalj tijekom i nakon gutanja, promjena kvalitete glasa nakon gutanja, curenje bolusa, preuranjeni bolus, rezidue nakon gutanja, smanjena kontrola sadržaja unesenog na usta, vraćanje ili regurgitacija, nenamjerni gubitak tjelesne težine.
U svakodnevnoj praksi kao najjednostavniji prediktor (navješćivač) moguće prisutnosti NOD-a preporučuje se uzeti u obzir primjenu kriterija prema S. K. Daniels i sur. (1997), koji kao visoke prediktore aspiracije navode: disartriju, disfoniju, patološke ili odsutne faringealne reflekse, kašalj poslije akta gutanja i promjene kvalitete glasa; ako ispitanik zadovolji više od dva kriterija, treba biti upućen na daljnju obradu i postupak dijagnostike. Dio autora i patološki skraćeno vrijeme fonacije navodi dobrim prediktorom moguće disfagije. Komplikacije do kojih dolazi zbog NOD-a: visoka pojavnost aspiracijske pneumonije ili pneumonitisa, pothranjenost, dehidracija i psihosocijalne teškoće (odbijanje hrane, izbjegavanje hrane/tekućina, odbojnost prema hrani i sl.) međusobno visoko koreliraju.1–3,7,9–11
Ove smjernice nastale su suradnjom kliničara različitih disciplina koji se bave brojnim aspektima skrbi o bolesnicima s disfagijom. Pri njihovu razvoju konzultirani su znanstveni i stručni izvori, poglavito iz baza Medline, EMBASE i Cochrane Library.
Ciljevi i način rada
U Hrvatskoj ne postoje jedinstvene smjernice za prepoznavanje i liječenje neurogene orofaringealne disfagije (NOD-a). Svjesni navedenih činjenica i posljedične nužnosti definiranja smjernica za prepoznavanje i terapijske postupke te prehranu bolesnika s NOD-om u Republici Hrvatskoj, autori su uz potporu stručnih društava (Hrvatskog društva za kliničku prehranu HLZ-a, Hrvatskoga neurološkog društva HLZ-a, Hrvatskoga gastroenterološkog društva i Hrvatskog društva nutricionista i dijetetičara) organizirali izradu smjernica koje u ovom tekstu prikazujemo.
Smjernice su izrađene da bi upozorile na specifičnosti prepoznavanja i terapije NOD-a. Radna verzija smjernica predstavljena je 15. 6. 2016. u Zagrebu. Konačni je tekst revidiran tijekom lipnja i srpnja 2016., uz uzimanje u obzir primjedaba članova radne skupine pristiglih e-poštom. U završnoj, otvorenoj stručnoj raspravi koja je održana u Zagrebu 5. studenoga 2016. godine sudjelovali su predstavnici Hrvatskog društva za kliničku prehranu HLZ-a, Hrvatskoga neurološkog društva HLZ-a, Hrvatskoga gastroenterološkog društva, Hrvatskog društva nutricionista i dijetetičara, kao i stručnjaci iz Kliničkoga bolničkog centra Zagreb i Kliničkoga bolničkog centra Sestre milosrdnice, Kliničkoga bolničkog centra Osijek te Medicinskog, Prehrambeno-biotehnološkog i Edukacijsko-rehabilitacijskog fakulteta Sveučilišta u Zagrebu. Nakon detaljnog uvida u domaću i inozemnu medicinsku praksu i dostupnu medicinsku literaturu koja je analizirana u pripremi sastanka, na temelju relevantnih medicinskih dokaza iz baza Medline, EMBASE i Cochrane Library te u prvom redu randomiziranih dvostruko slijepih kliničkih ispitivanja odlučeno je da se izrade smjernice za prepoznavanje i terapiju neurogene orofaringealne disfagije.
Sličan model izrade smjernica primijenjen je i pri izradi Hrvatskih smjernica za primjenu eikozapentaenske kiseline i megestrol-acetata u sindromu tumorske kaheksije,12 Hrvatskih smjernica za primjenu enteralne prehrane u Crohnovoj bolesti,13 Hrvatskih smjernica za prehranu osoba starije dobi (1. i 2. dio),14,15 Hrvatskih smjernica za liječenje egzokrine pankreasne insuficijencije,16 Hrvatskih smjernica za perioperativnu enteralnu prehranu kirurških bolesnika17 te Smjernica za prevenciju, prepoznavanje i liječenje nedostatka vitamina D u odraslih.18
Osobitosti neuroloških bolesti povezanih s disfagijom
U pristupu bolesnicima osobito je korisno razlučiti bolesnika s akutnom neurološkom bolešću ili akutizacijom kronične bolesti kod kojega predviđamo privremene smetnje i bolesnika koji ima kronično progresivnu bolest.
Moždani udar
Najčešća bolest u neurologiji jest moždani udar. Učestalost disfagije u svim oblicima moždanog udara procjenjuje se između 19 i 81% prema različitoj literaturi.19
Kod dijela oboljelih tegobe su prolazne prirode, dok kod drugih perzistiraju dulje vrijeme ili trajno. Kod bolesnika u kojih inicijalno postoji stanovita razina poremećaja svijesti dodatne su procjene suvišne te njima bez dvojbe treba osigurati enteralnu prehranu nazogastričnom sondom. Moždani udar i u cerebralnoj i cerebelarnoj prezentaciji, a pogotovo u afekciji moždanog debla, može rezultirati disfagičnim smetnjama. Posebnu pažnju trebaju bolesnici koji imaju vaskularnu leziju medule oblongate. Njihove smetnje gutanja u načelu su težeg stupnja od onih u bolesnika s MU supratentorijalne lokalizacije ili izolirane u malom mozgu. Oni mogu imati i disfagiju kao izolirani simptom te se njihove smetnje gutanja neuroanatomski i funkcionalno prezentiraju kao bulbarni sindrom. Kako bolesnici redovito imaju očuvane više kognitivne funkcije te ako nije narušeno stanje svijesti, oni mogu biti maksimalno motivirani i suradljivi za intenzivni logopedski rehabilitacijski program.20,21
Bolesnici s moždanim udarom koji rezultira narušenim višim kortikalnim funkcijama u domenama govora i praksije trebaju drugačije prilagođeni rehabilitacijski pristup s obzirom na to da im je oštećena voljna komponenta inicijacije gutanja, a uglavnom očuvan refleksni, faringealni dio, uz dobre zaštitne refleksne mehanizme.
U akutnim bolničkim uvjetima disfagija je kod bolesnika s moždanim udarom opasna zbog razvoja najčešće akutne komplikacije, a to je aspiracijska pneumonija te morbidi-
tet koji ona nosi i posredno utječe na ishode njegova liječenja.22,23
Demencije i ekstrapiramidne bolesti
U bolesnika s degenerativnim bolestima tipa demencije i ekstrapiramidne patologije disfagične se smetnje razvijaju načelno u uznapredovalim fazama bolesti.
Bolesnici s demencijom imaju kao osnovno obilježje progresivno oštećenje kognitivnih funkcija koje uključuju pažnju, učenje, pamćenje, govor i izvršne funkcije. Kod njih je akt gutanja na početku bolesti oštećen u svojoj početnoj, voljnoj fazi, a kako degenerativni proces napreduje, zahvaćene su i druge faze gutanja. Navedeno je vezano uz globalno slabije osjetne, motorne i refleksne funkcije, što bolesnike sve više predisponira aspiraciji, posljedičnim pneumonijama te dugoročno gledajući – pothranjenosti i dehidraciji.
U načelu je disfagija u bolesnika s demencijom ireverzibilan proces, ali same tegobe imaju fluktuirajući tijek. Problemu se pristupa modifikacijom dijete, manjim, a češćim obrocima i motivacijom uključivanjem omiljenih namirnica.
Među bolesnicima s ekstrapiramidnim bolestima tipično se u literaturi izdvajaju oboljeli od Parkinsonove bolesti s obzirom na njezin epidemiološki problem. Bolesnici imaju usporene kretnje mišića jezika zbog kojih se javljaju prve disfagične smetnje. Antiparkinsonici, prema dostupnim podacima, slabo djeluju na njih. Slaba kontrola sline kao simptom je tipična za bolesnike u uznapredovaloj fazi bolesti. Tardivna diskinezija koja se javlja kao nuspojava terapije dodatno pogoršava smetnje u oralnoj fazi gutanja.24
Hiperkineze u ekstrapiramidnim bolestima dodatni su kalorijski izazov i nalažu pažljivo praćenje nutritivnog statusa.
Neuromišićne bolesti
Bolesnici s neuromuskularnim bolestima imaju prominentne disfagične smetnje koje se u usporedbi s ostalim neurološkim bolestima češće nalaze kao vodeći simptomi. Javljaju se u sklopu bulbarnog sindroma i u bolestima poput miastenije gravis i Guillain-Barréova sindroma, imaju akutan i prolazni karakter te se prolazne smetnje gutanja obično uspješno nadvladavaju privremenom uporabom nazogastrične sonde.
S druge strane, u amiotrofičnoj lateralnoj sklerozi (ALS) disfagične tegobe nisu prolazne prirode i u četvrtini slučajeva prvi su simptom koji pacijent primjećuje. Zahvaćeni su mišići jezika, oralni i faringealni mišići te bolesnik u jednom trenutku unatoč modificiranoj hrani ne uspijeva potisnuti hranu dalje od usne šupljine.25 Radi održavanja kvalitete života ovih bolesnika (koji od trenutka postavljanja dijagnoze traje 3 do 5 godina) potrebno je maksimalno iskoristiti konzervativne terapijske mjere dok se zbog smetnja u obliku aspiracije ili neadekvatnoga kalorijskog unosa ne postavi indikacija za postavljanje perkutane endoskopske gastrostome (PEG). I kada se u jednom trenutku postavi PEG, moguće je kombinirati temeljnu enteralnu prehranu putem PEG-a uz manju nadopunu peroralnim putem radi zadovoljstva bolesnika.26
Demijelinizacijske bolesti
Demijelinizacijske bolesti, u prvom redu multipla skleroza (MS), epidemiološki su problem samom činjenicom da se javljaju u mladoj, radno aktivnoj populaciji. Demijelinizacijske lezije imaju poseban afinitet prema strukturama moždanog debla te samim tim aktivacija bolesti može rezultirati disfagičnim smetnjama. One mogu biti prolazne prirode ako su vezane uz relaps bolesti, odnosno trajne u progresivnim oblicima MS-a. Osim smetnja bulbarnog tipa, u bolesnika s brojnim bilateralnim hemisfernim lezijama razvija se pseudobulbarni sindrom koji zbog obostranih oštećenja kortikospinalnog puta ponovo rezultira smetnjama gutanja.
U multiploj sklerozi nerijetki su simptom poremećaji raspoloženja (depresija i hipobulija) koji dodatno negativno utječu na teškoće s gutanjem.
Prepoznavanje i dijagnostika disfagije
U dijagnostici disfagičnih smetnja klinički je pregled početak dijagnostičkog postupka. Osim dijagnoze, važno je utvrditi i stupanj teškoća gutanja, odnosno koji je dio fiziološkog orofaringealnog procesa dominantno zahvaćen kako bi se na vrijeme i na prikladan način pristupilo tegobama.
U inicijalni proces uključeni su medicinska sestra i liječnik koji bez teškoća mogu provesti osnovni klinički probir, odnosno ako je moguće, ekstenzivnije kliničke testove provodi i logoped.
Postoji više provjerenih testova „uz krevet“ koji se mogu iskoristiti u procesu dijagnosticiranja i kategorizacije stupnja disfagije.
Od instrumentalnih pretraga zlatnim se standardom smatra videofluoroskopija, zbog mogućnosti prikaza dinamike funkcije gutanja. Tijekom gutanja kontrastnog sredstva u sjedećem položaju i u realnom vremenu promatramo bolesnikov akt gutanja i s najvećom osjetljivošću utvrđujemo disfagiju. Naravno, kao svaka metoda, ona ima i prednosti i nedostatke. Prednost joj je u svakodnevnoj praksi da jedina omogućuje prikaz čitavog procesa gutanja, to jest služi njegovoj dinamičkoj procjeni, dok su njezini nedostaci da nije općeprihvaćena metoda, protokoli različitih institucija razlikuju se, pouzdanost u procjeni interpretacije fizioloških nalaza je niska, ne može imitirati uvjete hranjenja, to jest podcjenjuje stvarno vrijeme potrebno za unošenje neke hrane, dok je visoko pouzdana samo u utvrđivanju aspiracije, a fizička i kognitivna ograničenja bolesnika čine znatnu zapreku u njezinu provođenju.
Posljednjih godina sve se više primjenjuje fiberoptička endoskopija koja se može raditi uz bolesničku postelju, a u našim bolničkim uvjetima i dalje ju dominantno provode otorinolaringolozi, dok u pojedinim zemljama postoji težnja da za nju budu educirani neurolozi i/ili logopedi (npr., SAD, Njemačka).
Prepoznavanje simptoma NOD-a podrazumijeva djelovanje multidisciplinarnog tima, počevši od medicinske sestre/tehničara, koji prilikom prijma bolesnika o uočenim teškoćama informiraju liječnika i logopeda, te dalje postupanje nutritivnog tima, koji se zavisno od ustanove sastoji od farmaceuta, nutricionista i dijetetičara.
Temeljna načela rada u bolesnika s disfagijom jesu:
1. zaštita respiracijskog sustava
2. prevencija pothranjenosti
3. prevencija dehidracije
4. prevencija razvoja psihosocijalnih značajki bolesnika s disfagijom.27
Ciljeve postupanja multidisciplinarnog tima naveli su Rofes i suradnici:28
1. rana identifikacija (medicinska sestra/tehničar i/ili mjerodavni liječnik)
2. dijagnostika etiologije poremećaja (neurolog)
3. opisivanje svih specifičnih biomehaničkih događaja odgovornih za nastanak neurogene orofaringealne disfagije (neurolog)
4. razvoj seta terapijskih postupaka i strategija kojima će se omogućiti sigurna i učinkovita deglutacija ili omogućavanje alternativnog načina unosa hrane i tekućina temeljenog na objektivnim medicinskim podacima (npr., nazogastrična sonda) (logoped).
Cilj provedene dijagnostike funkcionalnog NOD-a jest utvrđivanje dviju deglutacijskih značajka: 1) utvrđivanje učinkovitosti, to jest ispitanikove sposobnosti unosa svih kalorijskih i hidracijskih potreba kako bi zadržao pravilnu razinu uhranjenosti i hidracije i 2) sigurnost ispitanika pri unosu svih sadržaja na usta bez ugrožavanja respiracijskog statusa, to jest bez mogućeg izazivanja respiracijskih komplikacija.
Stoga utvrđivanje obiju karakteristika deglutacije podrazumijeva primjenu dviju grupa dijagnostičkih metoda: 1) kliničkih metoda, u koje ulaze specifični podaci iz povijesti bolesti, klinički pregled kod liječnika i logopeda i primjena protokola probira (screening testovi), 2) primjena specifičnih komplementarnih pregleda poput rendgena pluća, fiberoptičke endoskopije i videofluoroskopije.1
Preporučene metode probira i procjene jesu:
Ljestvica Klinički prediktori aspiracije (tablica 1.)10obuhvaća pokazatelje na moguću prisutnost NOD-a. Zadovoljavanjem više od dvije kategorije na ljestvici postavlja se opravdana sumnja na potencijalnu prisutnost teškoća.9,29
Kada navedeni simptomi, uz prethodno utvrđenu etiologiju poremećaja navode na potencijalnu opasnost od NOD-a, može se primijeniti jedan od ovih probira:
EAT-10 (tablica 2.) upotrebljava se kao materijal za probir, provjeren na nekoliko jezika. To je primjenjiv sustav bodovanja rizika i simptoma koji se povezuju s NOD-om, a s pomoću skupine od 10 pitanja daje visoko osjetljiv, provjeren i pouzdan podatak koji upućuje na potrebu za provedbom daljnje dijagnostike.30,31,32,33,34
MSA (Modified Swallowing Assessment) (tablica 3.) ili Prilagođeno ispitivanje gutanja, preveden i prilagođen za hrvatski jezik (2015.) svojom visokom osjetljivošću, uz visoku pouzdanost provjeren je u više jezika za ispitivanje prisutnih teškoća gutanja na razini probira (tzv. screening). Upitnik na tri razine ispitivanja jasno upućuje na moguću prisutnost NOD-a35
Prilikom provedenog probira, ako se postavi indikacija za daljnju obradu, nakon dogovora s liječnikom bolesnik se u roku od 72 sata poslije prijma upućuje logopedu na provedbu logopedske dijagnostike.
Dijagnostika i sama fenomenologija NOD-a razlikuju se ovisno o etiologiji, kao i o mogućoj mehaničkoj ventilaciji bolesnika. Postekstubacijska procjena mogućnosti unosa sadržaja na usta nalaže detaljnu procjenu. U tih bolesnika promjena konzistencije i/ili posturalnog položaja nije dovoljna36 za postizanje prethodno navedenih načela rada kod bolesnika s disfagijom. Ako se u bolesnika učini ekstubacija, preporučuje se pričekati najviše 72 sata s uklanjanjem nazogastrične sonde te potom učiniti detaljan logopedski pregled u skladu s protokolom. Rezultati istraživanja jasno idu u prilog višoj stopi preživljenja i boljeg oporavka pacijenata u kojih se nisu razvile dodatne popratne bolesti.37
Dijagnostika i utvrđivanje statusa akutnih neventiliranih bolesnika i bolesnika poslije ekstubacije zahtjevniji su jer postavljeni tubus znatno utječe na funkciju akta gutanja.38,39 Autori navode narušen refleks gutanja zbog produljene endotrahealne intubacije. Najčešće do poboljšanja refleksa gutanja dolazi do tjedan dana nakon ekstubacije. Narušena fiziološka funkcija vrlo lako može pridonijeti mikroinhalaciji i aspiracijskoj pneumoniji poslije ekstubacije.40 Dijagnostiku nakon ekstubacije poželjno je provoditi dostupnim metodama, testovima probira, dijagnostičkim logopedskim protokolom i instrumentalnim tehnikama poput videofluoroskopije ili endoskopije. Kao dostupne metode probira bolesnika nakon ekstubacije u literaturi su prihvaćeni test bojenja41,42,43,44 ili test refleksa kašlja45,46 s mogućim modifikacijama u procesu izvedbe. Kada se radi o takvim vrstama ispitivanja, rezultati istraživanja dokazuju njihovu nedovoljnu osjetljivost.41,42 Manji broj istraživanja dokazuje njihovu osjetljivost u ulozi probira.47,48
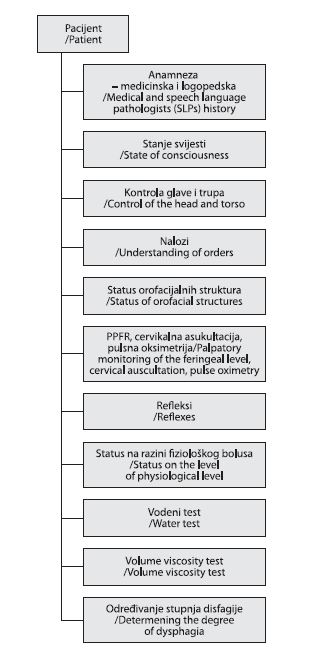
U Hrvatskoj u velikoj većini zdravstvenih ustanova logopedi nisu stalni članovi tima, stoga se preporučuje sustavna uporaba metoda probira. Kada je logoped prisutan, preporučuje se primjena protokolarnog obrasca logopedske dijagnostike koji je prikazan udijagramu 1.56
Pregled protokola logopedske dijagnostike (dijagram 1.) podrazumijeva da se u sklopu pregleda provode obje grupe prethodno navedenih dijagnostičkih metoda, to jest kliničke metode i specifičan pregled. Medicinska anamneza, zatim logopedski pregled i anamneza služe za oblikovanje terapijskog postupka, odnosno pristupa intervenciji. Procedura logopedskog pregleda sastoji se između ostalog od palpatornog praćenja faringealne razine (PPFR)27 na nivou fiziološkog bolusa, cervikalne auskultacije i pulsne oksimetrije, koji su, prema literaturi, nedovoljno jasno potvrđeni parametri, ali se također uzimaju kao potreban podatak.49 Prema prethodno dobivenom statusu, ako su zadovoljeni preduvjeti, izvodi se Volume viscosity swallow test ili V-VST1,34,50,51 i Vodeni test ili 100 mL/3-oz protokol.52,53 Učinjenim pregledom bolesnik se boduje prema FOIS-u (tablica 4.)54 i DOSS-u (tablica 5.)29 te se utvrđuje težina disfagije prema Dysphagia severity score – DSS (tablica 6.).57
Preporučuju se dvije ljestvice kategoriziranja težine disfagije zbog mogućih tehničkih ograničenja pojedinih zdravstvenih ustanova kako bi se kliničarima koji nemaju dostupnu videofluoroskopiju omogućilo standardizirano kategoriziranje poremećaja.
Ljestvica DSS služi za što bolju klasifikaciju i u slučaju nedostupne videofluoroskopije. U literaturi se navodi njezina visoka osjetljivost (više od 90%) za procjenu stupnja disfagije u iskusnog kliničara. Nedostatak je navedenih istraživanja što pojam „iskusan kliničar“ nije jasno definiran. Za uspješnu izvedbu testova V-VST i Vodenog testa potrebno je provesti specifičnu edukaciju logopeda, pod mentorstvom logopeda edukatora.
Funkcionalna oralna ljestvica unosa (Functional oral intake scale – FOIS) (tablica 4.) razvijena je radi dokumentiranja funkcionalne razine unosa sadržaja na usta. Ljestvica ima zadovoljavajuću pouzdanost, provjerenost i osjetljivost u procjeni promjene oralnog unosa, ali i mogućnost izjednačenog dokumentiranja statusa funkcionalnih mogućnosti unosa sadržaja na usta.54
Ljestvica ishoda i težine disfagije (The Dysphagia Outcome and Severity Scale – DOSS) (tablica 5.) jednostavna je ljestvica podijeljena na 7 kategorija koja sustavno prikazuje funkcionalnu težinu disfagije. Utemeljena je na objektivnoj procjeni i omogućava davanje preporuka za promjenu kategorija konzistencije sadržaja, razine neovisnosti i načina unosa sadržaja.29
Na temelju prethodnog bodovanja utvrđuje se procjena težine disfagije prema Ljestvici težine disfagije – DSS-u (tablica 6.).57
Nakon provedenog pregleda utvrđuju se najvažniji simptomi disfagije:
1. odsutna faringealna razina
2. odsutna hioidna funkcija
3. ostaci faringealne razine
4. produljeno vrijeme prolaska bolusa u oralnoj fazi
5. odgođen akt gutanja
6. aspiracija poslije akta gutanja
7. smanjena palatalna/faringealna/laringealna funkcija
8. adukcija ili abdukcija glasnica
9. smanjena faringealna osjetljivost
10. nemogućnost voljnog pročišćavanja grla
11. smanjena koordinacija oralne i faringealne razine
12. aspiracija tijekom akta gutanja
13. odgođena faringealna razina – nedovoljna elevacija.
Procjena nutritivnog statusa bolesnika
Prije definiranja preporuka za nutritivnu terapiju bolesnika treba procijeniti njegov nutritivni status, koji je posebno važan za kliničku primjenu. Nutritivni status bolesnika može se procijeniti uz pomoć brzih metoda probira ili detaljnim i opsežnim metodama vrednovanja metaboličke ugroženosti. Svrha je takvih procjena otkriti pothranjenost, a potom, ako je potrebno, uključiti nutritivnu potporu. Posljedice nutritivne potpore jesu prevencija i poboljšanje gubitka mentalne ili tjelesne funkcije, smanjenje broja komplikacija vezanih uz bolest ili njezino liječenje, skraćeno vrijeme liječenja i oporavka te smanjenje troškova.
Primjer brze metode probira jest NRS-2002, koju preporučuje Europsko društvo za kliničku prehranu i metabolizam (ESPEN). Ova je metoda korisna za procjenu stanja bolesnika starije dobi pri primitku u bolnicu.61 Osim brzog otkrivanja nutritivno ugroženih osoba, ta metoda omogućuje i procjenu mogućega daljnjeg pogoršanja stanja ovisno o popratnim bolestima te reevaluaciju bolesnika u kojih se pri primitku nutritivna ugroženost nije mogla procijeniti.
Mini Nutritional Assessment – MNA® provjerena je metoda za brzu procjenu nutritivnog stanja u osoba starije dobi u bolnicama i domovima za starije i nemoćne, kao i u osoba koje žive samostalno u vlastitom domu.62,63 Zbog znatne učestalosti disfagije u populaciji starije dobi ovaj alat treba razmatrati kao prvi izbor za te bolesnike. Metoda MNA nije pogodna za procjenu bolesnika s demencijom ili onih s perkutanom endoskopskom gastrostomom. Procjenjuje se da se metoda MNA ne može provoditi u približno 40% institucionaliziranih bolesnika, no u tim situacijama pri provođenju može znatno pridonijeti medicinsko osoblje. Cilj je MNA procjena rizika od pothranjenosti kako bi se osigurala rana nutritivna intervencija ako je potrebna. Sastoji se od dva dijela, a sadržava jednostavna mjerenja i kratka pitanja. Prvi je dio kratka procjena koja se može provesti u manje od 5 minuta, a prema potrebi ona se može proširiti na sveobuhvatniju metodu, što ukupno ne premašuje 10 – 15 minuta. Provode se osnovna antropometrijska mjerenja (tjelesna masa, tjelesna visina, opseg nadlaktice i potkoljenice), opća procjena (7 pitanja vezanih uz gubitak tjelesne mase, način života, uzimanje lijekova i pokretljivost), pitanja o prehrambenom unosu (8 pitanja vezanih uz broj obroka, unos hrane i vode i mogućnost samostalnog hranjenja) i samoprocjena bolesnika (kako bolesnik doživljava svoj nutritivni i zdravstveni status).62–65
Treći predloženi alat jest univerzalni obrazac za procjenu malnutricije (Malnutrition Universal Screening Tool – MUST).66 Iako je načinjen ponajprije za uporabu u populaciji starijih osoba, primjenjuje se i u bolničkoj populaciji. Algoritam procjene sadržava pet koraka, a pokazatelji koji su uključeni u procjenu jesu BMI, informacija o gubitku tjelesne mase i utjecaj stupnja uznapredovalosti bolesti.
Važan dio procjene nutritivnog statusa čini i evaluacija oralnog unosa hrane, što omogućuje prepoznavanje niskog unosa energije i raznih nutrijenata. Za to se rabe razne metode poput 7-dnevnog dnevnika prehrane i 24-satnog prisjećanja. Međutim, te su metode ovisne o suradljivosti ispitanika. Stoga je u institucijama prikladnija uporaba protokola hranjenja uz bilježenje količine pojedene hrane. Takve protokole potrebno je pratiti barem tri dana zaredom.67
Terapija disfagije
Inicijalni terapijski pristup uključuje logopedsku rehabilitaciju i modifikaciju dijete u obliku promjene konzistencije, odnosno viskoznosti. Tek kada su posve iskorišteni potencijali konzervativne terapije, a uz navedene mjere bolesnik ne može unijeti potreban kalorijski i hranjivi unos, pristupa se postavljanju NG sonde ili nakon duljeg razdoblja perkutane gastrostome.
Od invazivnijih terapijskih metoda izdvajaju se krikofaringealna miotomija, lokalna injekcija botulinum toksina u krikofaringealni mišić ili dilatacija endoskopskim putem. Naime, uz strogo postavljenu indikaciju i preciznu provjeru tlakova endoskopskom manometrijom u nekim neuromišićnim bolestima zbog disinergije mišića ovi zahvati mogu biti korisni. Premda nema randomiziranih istraživanja, serije slučajeva pokazale su dobar odgovor (poboljšanje u 60% slučajeva) nakon krikofaringealne miotomije i pri neurogenim disfagijama kod kojih je endoskopska manometrija pokazala povišen tonus krikofaringealnog mišića.
U osnovi, cilj je svakog neurologa na vrijeme dijagnosticirati disfagiju kako bi spriječio njezine posljedice te pronaći njezin mehanizam i uzrok radi uspostave/popravljanja promijenjene funkcije.
Logoped nakon dobivenog statusa određuje daljnji tijek terapijskih postupaka.
Logopedska dijagnostika i rehabilitacija, iako samostalna djelatnost, ne provodi se izvan tima. Logoped kao samostalni stručnjak, uz dodatnu, poslijediplomsku specifičnu edukaciju u području disfagija mora zadovoljiti jasne kriterije
u radu, što se primarno odnosi na provedbu dijagnostike i rehabilitacije samo u uvjetima zdravstvene ustanove gdje su u svakom trenutku dostupni medicinska oprema (npr., aspirator) i medicinsko osoblje ako se pojave nepredviđene komplikacije i situacije. Medicinske sestre/tehničari definiranih su kompetencija u domeni hrane i pića.68 Osim praćenja i procjene, oni provode i viševrsne postupke vezane za domenu hrane i pića koji su jasno definirani protokolima i kompetencijama. Uz respiratorni trening, fizioterapeut osigurava pravilno pozicioniranje i posturalni položaj bolesnika kako bi se na kraju u izvođenje terapijskih postupaka uključio logoped. Postupci fizioterapeuta u timu također su definirani „Protokolima postupanja i evaluacije u fizioterapiji“69 te se svako područje u domeni multidisciplinarnosti jasno i komplementarno nadopunjava u svojem djelovanju.
Važna je napomena da se terapijski postupci moraju prilagoditi bolesniku i dijagnozi, primjerice, bolesnici zbog operacije tumora, s urednim neurološkim i/ili kognitivnim statusom trebaju drugačiji pristup od bolesnika s NOD-om.
Osim različitih tehnika i terapijskih mogućnosti, NOD iziskuje koordinirano djelovanje cijelog tima,70 a prvi cilj terapije jest osigurati pacijenta kako bi hranjenje i gutanje bili sigurni i učinkoviti.
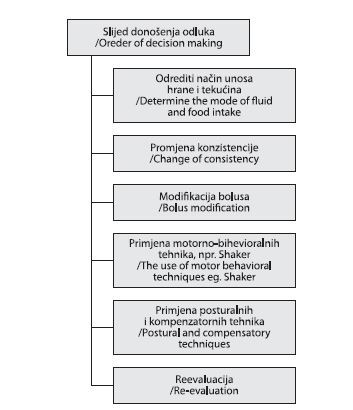
Razine odluka koje se donose prikazane su u dijagramu 2.:
1. način unosa hrane i tekućina – prema ljestvici Prosiegela i sur. (tablica 7.)71
2. modifikacija konzistencije (i viskoziteta) hrane i tekućina
3. modifikacija bolusa
4. primjena motorno-bihevioralnih tehnika
5. primjena posturalnih i kompenzatornih tehnika.
Logoped u sklopu dijagnostike određuje stupanj konzistencije koji će se rabiti u procesu rehabilitacije i/ili radi ostvarivanja nutritivnih i hidracijskih potreba na siguran način. Više o kategorijama modifikacije konzistencija u dijelu teksta nutritivnog tima.
U skladu s utvrđenim simptomima prilagođava se postupanje prema razinama odluke prethodno prikazanima u dijagramu te su moguće opcije:
stimulacije (gustativna, termalna, taktilna, mirisna) prilikom kojih treba biti pažljiv s obzirom na stanje tkiva orofaringealnih struktura, podražaje na povraćanje, vrste neurološkog oštećenja jer istraživanja govore u prilog nepovoljnim reakcijama kod određenih oštećenja (npr., traumatsko oštećenje mozga ili kontrakture), količinu i kvalitetu salivacije i sl.
Metodu taktilno-termalne stimulacije (TTS) predstavila je i popularizirala Rosenbeck sa sur. 90-ih godina prošlog stoljeća te se ta metoda duboko ukorijenila u svakodnevnome logopedskom postupanju. Ono što se u svakodnevnoj praksi provodi (npr., stimulacija ledom) nema jasnog uporišta u dosadašnjim istraživanjima. Međutim, tijekom posljednjih 20 godina mnoga su istraživanja pokazala da baš metoda TTS-a nije efikasna, štoviše, ne dovodi do smanjenja onoga što primarno treba prevenirati, a to je aspiracija. Ako se TTS aplicira 5 – 6 puta na dan u pravilno raspoređenim seansama, može dovesti do potencijalno pozitivnih rezultata vezanih za svjesnost prisutnog bolusa, ali nevezano za aspiraciju.72–74 U realnim uvjetima dostupni terapijski postupci često se ne mogu provoditi u potrebnoj mjeri zbog čega gube potencijalnu važnost te kao takvi ne mogu poslužiti kao znanstveno utemeljen i svrhovit dio terapijskog postupka. Intenzivni i uzastopni TTS, ako se govori o primjeni tzv. Longmanove stimulacije, može pozitivno utjecati na aktivnost jezika i brzinu prepoznavanja aktivnosti u iniciranju akta gutanja.74 Istraživanja provedena u posljednjih 10 godina kritiziraju upotrebu TTS-a (primarno govoreći o hladnim medijima poput leda) kao metode u rehabilitaciji disfagija jer se ta metoda pokazala neefikasnom u smanjenju aspiracije te kao takva ne utječe ni na samu motoričku funkciju laringealnih struktura.79
U tijeku rehabilitacijskog postupka najvažnije su: posturalne prilagodbe, modifikacije sadržaja i primjena manevara i/ili tehnika sigurnoga gutanja. Primjena jednog ili više ovih manevara/tehnika: Mendelsohnov manevar, Effortfull swallow, double swallow, Shakerov manevar, super supra glotticmanevar, chin tuck, pitch, supraglottic manevar, Masakin manevar.
Prethodnica svim rehabilitacijskim postupcima treba biti detaljna provedba oralne higijene kako u tijeku izvođenja logopedske terapije ne bi došlo do daljnjeg prijenosa bakterioloških kultura nastalih na oralnoj razini u niže strukture respiratornog sustava.75–78
Terapijski postupci zasnovani su na principu „što se radi i zašto se radi“, a sve radi osiguranja zdravlja korisnika rehabilitacijskih usluga i prevencije razvoja komorbiditeta. Rad s disfagijama podrazumijeva visoki rizik od aspiracije, penetracije, čak od mogućega gušenja, stoga svako postupanje bez dostupne medicinske opreme i medicinskog osoblja znači direktno ugrožavanje sigurnosti i zdravlja pacijenta.
Ako je dostupno, u sklopu provođenja logopedske rehabilitacije za postizanje boljih ishoda poželjno je upotrijebiti metode električne stimulacije, to jest neuromuskularnu električnu stimulaciju (NMES). Primjer za to su mnogi uređaji koji su diljem svijeta u svakodnevnoj upotrebi, a u posljednjem desetljeću dobivaju sve veću znanstvenu osnovu u terapijskoj primjeni.
Napretkom svih domena medicine pa i neurorehabilitacije dolazi do razvoja novih metoda i postupaka u neurorehabilitacijskim protokolima, što ujedno podrazumijeva i nove metode u rehabilitaciji disfagija.
Od 2002. godine, kada je američka Uprava za kontrolu hrane i lijekova (Food and drug administration – FDA)
na osnovi visokih zahtjeva i kriterija dopustila upotrebu NMES-a (neuromišićne električne stimulacije) u terapiji disfagija80 postoje mnoga istraživanja toga novootvorenog područja primjene u terapiji disfagija.
Prema pregledu literature, većina se autora usuglašava u pogledu primjene električne stimulacije u logopedskoj rehabilitaciji disfagija. Prvi konsenzus odnosi se na pozitivni utjecaj provođenja električne stimulacije u terapiji disfa-
gija u kombinaciji s ostalim metodama rehabilitacije i potvrđuje upitnost metoda koje nemaju znanstvenog uporišta u primjeni (npr., TTS).81–85 Štoviše, autori govore u prilog što ranijemu početku neuromišićne električne stimulacije (NMES-a) radi postizanja što boljih ishoda rehabilitacijskih postupaka.85 Sljedeće oko čega se većina autora slaže jest potreba za daljnjim istraživanjem ovoga novijeg pristupa rehabilitaciji disfagija.81,83
Osim uporabe neuromišićne električne stimulacije, otvara se i mogućnost primjene objektivnih tehnoloških pomagala definiranih parametrima, primjenjivih u rehabilitaciji orofacijalnih struktura. Uređaji koji se primjenjuju u rehabilitaciji oromotornih vještina namijenjeni su poboljšanju kontrole, snage i pokretljivosti jezika, što posljedično utječe i na poboljšanje hranjenja i gutanja.86–88
Zahvaljujući tehnološkom napretku u rehabilitaciji disfagija, na raspolaganju su nam uređaji koji su dugogodišnjim testiranjima, visokim kriterijima standardizacije, jasnim kriterijima i provjerenim protokolima u posljednjem desetljeću prisutni i primjenjivani u svakodnevnoj praksi, primjerice, najrasprostranjeniji su u SAD-u, ali i u ostalim državama svijeta. Najbolji primjer za tehnološku potporu logopedskoj rehabilitaciji gutanja jesu uređaji Vital stim i IOPI (Iowa Oral Performance Instrument) koji mogu poslužiti kao izvrsna i mjerljiva nadopuna tradicionalnim metodama koje će se i nadalje podvrgavati provjerama i testiranjima. Prilikom primjene NMES-a potrebno je pridržavati se svih mjera opreza i kriterija koji su sastavni dio protokola njegove provedbe te primjenjivati samo uređaje koji su međunarodno vrednovani kako se ne bi potencijalno ugrožavao zdravstveni status pacijenta.
Nutritivna terapija
Nutritivna potpora utječe na nutritivni status bolesnika, osobito u prevenciji ili korekciji pothranjenosti. Pravilno provedena nutritivna terapija utječe na tijek liječenja, smanjuje stopu morbiditeta, skraćuje trajanje hospitalizacije i snižava ukupne troškove liječenja. Također, u mnogim specifičnim situacijama nutritivna potpora znatno utječe na poboljšanje kvalitete života bolesnika.
Disfagija je složen problem koji dovodi do smanjenog unosa hrane i tekućina kod pacijenata s teškoćama gutanja. Konačni je rezultat povišen rizik od razvoja pothranjenosti te rizik od aspiracije. Studije su pokazale da povećanje viskoznosti bolusa pozitivno utječe na funkciju gutanja. Nutritivna potpora koja se ostvaruje pripravcima promijenjene (zgušćene) teksture pridonosi lakšem i sigurnijem gutanju kod pacijenata s disfagijom i povoljno utječe na njihov nutritivni status. U pacijenata u kojih nije moguć oralni unos primjenjuje se artificijalna prehrana. Nadalje, bitan dio nutritivne terapije čini i hidracija bolesnika.
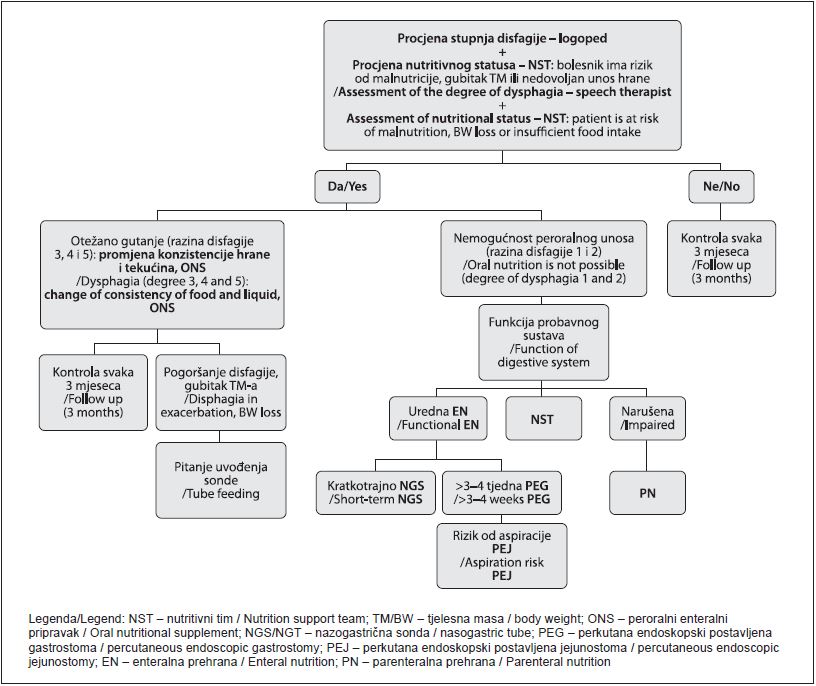
Nutritivnu terapiju uvodi, provodi i prati multidisciplinarni tim stručnjaka za zbrinjavanje bolesnika s disfagijom. Članovi takvog tima jesu liječnici (neurolozi, internisti), logoped, klinički nutricionist, klinički farmaceut, medicinska sestra i, prema potrebi, drugi zdravstveni djelatnici uključeni u skrb o bolesnicima s disfagijom. Temeljne postulate o propisivanju i praćenju prilagođene dijete i artificijalnog hranjenja bolesnika s disfagijom definiraju članovi tima za nutritivnu potporu sa specifičnim znanjima na području kliničke prehrane. Naslici 1. prikazan je algoritam nutritivne potpore kod neurogene disfagije koji definira odabir poželjnog oblika prehrane ovisno o kliničkom stanju bolesnika i stupnju disfagije.
Energetske potrebe bolesnika
Kod brojnih neuroloških bolesti dolazi do poremećaja potrošnje energije u mirovanju, što može voditi ka hipermetabolizmu ili hipometabolizmu. Te promjene zbivaju se zbog promjena u sastavu tijela, promijenjene funkcije mišića, paralize, spazama, fascikulacija, tremora i drugih poremećaja motiliteta. Smanjen unos energije i malnutricija mogu uzrokovati sekundarni hipometabolizam bez obzira na utjecaj same bolesti. Brojna su istraživanja pokazala da uobičajene prediktivne jednadžbe za izračun potrošnje energije u ovih pacijenata nisu pouzdane te se preporučuje primjena indirektne kalorimetrije ako je dostupna.89 Primjerice, Huntingtonova bolest povezuje se s povećanjem potrošnje energije u mirovanju, čak i u ranim stadijima bolesti.90 Potrošnja energije u bolesnika s Parkinsonovom bolesti varira ovisno o stupnju bolesti i težini simptoma. Povećanje ukupne potrošnje energije može pridonijeti gubitku tjelesne mase u kasnijim stadijima bolesti.91 Također, neki ležeći pacijenti s diskinezijama mogu trošiti jednaku količinu energije na dan kao i osobe izložene umjerenoj tjelesnoj aktivnosti.
Dijeta promijenjene konzistencije
Nutritivna terapija važan je dio cjelovitoga terapijskog pristupa prevenciji pothranjenosti i aspiracije u bolesnika s neurogenom orofaringealnom disfagijom (NOD). Temelj dijetnih modela jest primjena hrane i tekućine promijenjene konzistencije, odgovarajuće viskoznosti i nutritivne vrijednosti koja ujedno odgovara stupnju disfagije za pojedinog pacijenta.92
Optimalnu teksturu i viskoznost, odnosno stupanj dijete za pojedinog bolesnika u idealnim uvjetima određuje multidisciplinarni tim koji odlučuje o terapiji disfagije i provodi ju. Bolesnicima koji svoje nutritivne potrebe mogu podmiriti unosom uobičajene hrane preporučuje se dodatak komercijalnih nutritivnih zgušćivača u hranu, a onima koji svoje potrebe ne mogu podmiriti konvencionalnom hranom preporučuju se dodatni komercijalni enteralni pripravci prilagođene viskoznosti i gustoće.11
Tijekom posljednjih nekoliko desetljeća brojne su države u Europi i na drugim kontinentima objavile nacionalne deskriptore koji se odnose na terminologiju i definicije hrane i tekućine promijenjene konzistencije.93–99 Nacionalni deskriptori definiraju stupanj gustoće i viskoznosti te detaljno opisuju dijetu prema brzini protoka, karakteristikama, senzorskim analizama i specijalnim napomenama. Međutim, postoji znatno nesuglasje u pristupima pojedinih zemalja pa tako, primjerice, stupnjevanje dijete u SAD-u i Velikoj Britaniji ide od najveće prema najmanjoj modifikaciji, dok je u Australiji i Irskoj suprotan pristup. Budući da je definiranje standarda dijete promijenjene konzistencije nepostojano u različitim zemljama, unatrag nekoliko godina postoji inicijativa izrade međunarodnih deskriptora. Nakon višegodišnjeg rada multidisciplinarne ekspertne radne skupine logopeda i dijetetičara krajem 2015. godine objavljeni su međunarodni deskriptori International Dysphagia Diet Standardisation koje prilagođene prikazujemo u ovim smjernicama.100
Međunarodni deskriptori za dijetu kod disfagije
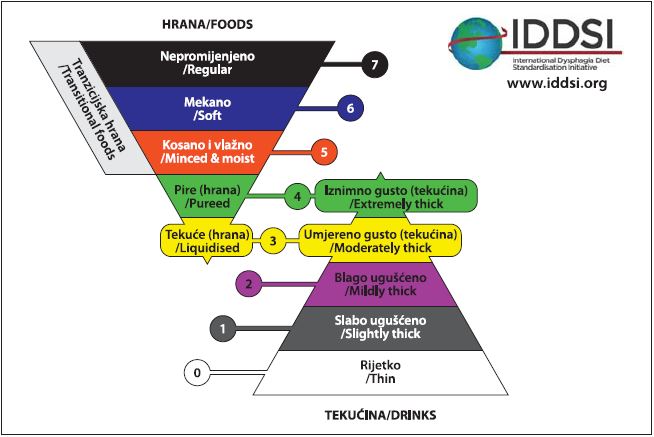
Međunarodni odbor za standardizaciju disfagične dijete objavio je deskriptore koji obuhvaćaju ukupno 8 stupnjeva (0 – 7) za tekućinu i hranu promijenjene konzistencije. Pritom se stupnjevi 0 – 4 odnose na tekućinu, a stupnjevi 3 – 7 na hranu, kao što je prikazano naslici 2.100
U deskriptore IDDSI-a nije uključeno mjerenje viskoznosti, ali je prikazan test protoka prema gravitaciji uz pomoć šprice (10 mL), što je detaljno objašnjeno u deskriptorima (tablice 8. i9.).100
Karakteristike i primjena zgušćivača
Fizikalna promjena teksture hrane i tekućina nužni je dio nutritivne terapije pacijenata s disfagijom koji su sposobni uzimati hranu oralnim putem. Hrana modificirane teksture lakše se guta i manja je vjerojatnost da će doći do njezine aspiracije.101,102 Viskoznost zgušćene hrane pozitivno utječe na više čimbenika složenog procesa gutanja, poglavito povećava otvaranje jednjaka.102
Dostupni komercijalni zgušćivači obično se temelje na modificiranome kukuruznom škrobu i maltodekstrinu, mogu sadržavati i prehrambene gume koje imaju svojstvo zgušnjavanja, a ujedno su otporni na enzim amilazu iz sline. Najčešće su to ksantan guma, guar guma i tara guma. Zgušćivači temeljeni na škrobu mogu se dodavati i toplim i hladnim tekućinama, dok se zgušćivači koji sadržavaju gume moraju dodavati u prethodno ohlađenu tekućinu. Postoje i stanovite razlike u senzorskim percepcijama i metabolizmu različitih sastojaka. Primjerice, zgušćivači na bazi škroba metaboliziraju se u tankom crijevu, dok gume dospijevaju u debelo crijevo. Pragmatično gledajući, najbolji zgušćivač je onaj koji preferira pacijent. On ga mora uzimati svakodnevno. Istodobno treba uzeti u obzir sve karakteristike pripravka, uz poštovanje uputa proizvođača. Temeljni je cilj prilikom primjene pripravka postizanje željene konzistencije koja se održava tijekom potrebnog vremena.103
Hidracija
Bolesnici s neurogenom disfagijom često nedovoljno unose tekućinu, a time im je povišen rizik od dehidracije, ponajprije zbog rizika od aspiracije. Pojačana salivacija, neurološki status bolesnika, dob, funkcija probavnog sustava, unos nekih lijekova i soli putem hrane dodatno mogu utjecati na hidracijski status bolesnika.
Peroralna hidracija
Primjenom komercijalnih zgušćivača snižava se rizik od aspiracije i omogućava sigurniji unos peroralnim putem. Iako zgušćivači nakon unosa oslobađaju 97 – 98,6% tekućine, kod težih slučajeva neurogene disfagije nije uvijek osigurana i adekvatna hidracija. U studiji koja je procjenjivala ukupni dnevni unos tekućine iz različitih izvora kod hospitaliziranih bolesnika s disfagijom zaključeno je da bolesnici ne postižu adekvatnu hidraciju osim ako ju nisu dobivali enteralnim ili parenteralnim putem.104 Naime, primijećeno je da se peroralni unos tekućine kod bolesnika s disfagijom smanjuje proporcionalno sa stupnjem zgušćivanja, ali ovisi i o suradljivosti bolesnika, ukupnome kalorijskom unosu i palatabilnosti zgušćenih tekućina.105
Parenteralna hidracija
Unos tekućine osigurava se ponajprije peroralnim putem, dok se intravenska hidracija primjenjuje kod težih stanja, odnosno kada se peroralnim putem ili s pomoću hranidbenih sonda ne može osigurati dostatan unos. Intravenska hidracija indicirana je kod jake dehidracije iako se nerijetko provodi kada je kanila postavljena bolesniku zbog drugih razloga.106 Alternativa intravenskoj hidraciji jest hipodermokliza ili supkutana infuzija tekućine, koja se često primjenuje kod starijih bolesnika s kognitivnim oštećenjima i u palijativnoj skrbi.107 Radi se o jednostavnoj, učinkovitoj i sigurnoj hidracijskoj tehnici koja se rabi kod blage i umjerene dehidracije. Hipodermoklizom se osigurava do 1,5 L/24 h tekućine ako se rabi jedno mjesto primjene ili do 3 L/24 h kod dva mjesta primjene.108
Procjena hidracijskog statusa
Hidracijski status bolesnika procjenjuje se bilježenjem dnevnog unosa i gubitka tekućine, laboratorijskim parametrima (osmolarnost seruma i urina, hematokrit, BUN, elektroliti) i kliničkim pregledom (suhoća sluznice, turgor kože, oligurija, ortostatska hipotenzija). Dnevna potreba za tekućinom ovisit će o nizu čimbenika (dob, tjelesna masa, kliničko stanje bolesnika i dr.), a kod normalnoga hidracijskog statusa u prosjeku iznosi 35 mL/kg/dan, dok kod starije populacije > 65 godina iznosi 30 mL/kg/dan.104,109 Kod bolesnika koji se hrane samo putem sonde potrebno je korigirati ukupni dnevni unos tekućine s obzirom na to da enteralni pripravci sadržavaju 60 – 70% tekućine.
Enteralna prehrana kod neurogene disfagije
Enteralna prehrana putem hranidbenih sonda ima važnu ulogu u nutritivnoj potpori bolesnika s neurogenom disfagijom, a koji imaju povišen rizik od aspiracijske pneumonije ili peroralnim putem ne mogu zadovoljiti nutritivne i energetske potrebe. Pojam enteralne prehrane rabi se za sve oblike nutritivne potpore koji podrazumijevaju uporabu hrane za posebne medicinske potrebe, primarno uz aplikaciju hranidbenih sonda u želudac, dvanaesnik ili jejunum,110 a uključuje i peroralne enteralne pripravke (engl. oral nutritional supplements – ONS).111
Pripravci za enteralnu prehranu
Pripravci za enteralnu prehranu dijele se prema različitim kriterijima kao što su kemijski sastav, energetska gustoća, sadržaj proteina, osmolarnost, viskoznost i namjena.112 Polimerni pripravci sadržavaju makronutrijente i mikronutrijente u sastavu najsličnijem uobičajenoj prehrani, zadovoljavaju potrebe najvećeg broja bolesnika te se primjenjuju kao osnovni enteralni pripravci u bolnicama i kućnoj enteralnoj prehrani.113 Kod narušene crijevne funkcije obično se propisuju oligomerni pripravci, dok su specijalni pripravci prilagođeni potrebama u posebnim patološkim stanjima, kao što su disfunkcije pojedinog organa poput portalne encefalopatije, akutne i kronične bubrežne insuficijencije, crijevne malapsorpcije i maldigestije, kronične opstruktivne plućne bolesti, dekubitalnih ulkusa i kroničnih rana te intolerancije glukoze. Odabir prikladnog pripravka ovisit će o individualnim potrebama bolesnika, a prema preporuci iskusnog kliničara s područja kliničke prehrane.
Put primjene enteralne prehrane
U prevenciji malnutricije bolesnicima kojima se modifikacijom uobičajene prehrane ne mogu osigurati dnevne nutritivne i energetske potrebe preporučuje se peroralna primjena komercijalnih zgušćenih pripravaka kao međuobroka ili zamjene za obrok. Hranjenje putem enteralne sonde uvodi se prema procjeni tima koji skrbi o terapiji disfagije kod bolesnika koji peroralnim putem ne mogu zadovoljiti nutritivne i energetske potrebe i/ili imaju povišen rizik od aspiracije.
Sonde za enteralno hranjenje postavljaju se nazalnim putem, perkutanom aplikacijom ili kirurškim tehnikama. Iako se većini bolesnika inicijalno postavlja nazogastrična sonda (NGS) kao prvi izbor, dugotrajno hranjenje nije poželjno zbog brojnih komplikacija uključujući nazofaringitis, ezofagitis, suženje jednjaka, epistaksu, pneumotoraks, edem nazofarinksa povezan s upalom srednjeg uha, ali i aspiracije.114 Prema ESPEN-ovim smjernicama za enteralnu prehranu, PEG (perkutana endoskopski postavljena gastrostoma) stavlja se bolesnicima koji trebaju dugotrajno enteralno hranjenje115 te se u odnosu prema NGS-u bolje podnosi, rjeđe su komplikacije ezofagealnog refluksa i aspiracijske pneumonije, a društveno je i socijalno bolje prihvaćen.116 PEJ (perkutana endoskopski postavljena jejunostoma) rijetko se stavlja bolesnicima s neurodegenerativnim bolestima, osim ako im se u sklopu osnovne bolesti ne razviju gastropareza, gastroezofagealni refluks, hijatalna hernija ili povratna aspiracija hranjenja na gastrostomu/PEG. Odabir tehnike postavljanja hranidbene sonde ovisit će o kliničkoj potrebi, sigurnosti, učinkovitosti za bolesnika i troškovima liječenja.117 Metode hranjenja uključuju bolus, gravitacijsko hranjenje i hranjenje uz primjenu enteralne pumpe koje je nezaobilazno kod duodenalne sonde ili PEJ-a. Hranjenje na PEG može započeti 4 h nakon njegova postavljanja.118
Bolesnici s akutnom (traumatskom) ozljedom mozga
Nakon akutnoga moždanog udara 10 – 30% svih bolesnika hrani se putem sonde tijekom početne faze liječe-
nja. Prema studiji FOOD,119 koja je uključivala 859 bolesnika, skupina bolesnika kod koje je hranjenje putem sonde (NGS-a ili PEG-a) započeto u roku od sedam dana nakon moždanog udara pokazala je tendenciju smanjenja mortaliteta za 5,8% (P = 0,09). Iako se u akutnoj fazi nakon moždanog udara aspiracijska pneumonija ne može prevenirati postavljanjem hranidbene sonde, pacijentima s perzistirajućom disfagijom, sniženom razinom svijesti i onima koji trebaju mehaničku ventilaciju potrebno je enteralnu prehranu započeti ranije.120
Kronične neurološke bolesti
Uvođenje enteralne prehrane kod kroničnih neuroloških bolesti kao što su amiotrofična lateralna skleroza (ALS), multipla skleroza (MS), Parkinsonova bolest, Alzheimerova bolest i demencija ovisit će o stupnju disfagije i riziku od aspiracije, stanju svijesti, nutritivnom statusu, duljini primjene te etičkim čimbenicima. Gubitak tjelesne mase osobito je izražen kod ALS-a, negativno se odražava na kvalitetu života i preživljenje te nije uvijek povezan samo s disfagijom. Rana nutritivna intervencija visokokaloričnim peroralnim enteralnim pripravcima (engl. oral nutritional supplements – ONS) ili postavljanjem PEG-a kod ALS-a pokazuje utjecaj na stabilizaciju tjelesne mase i/ili kvalitetu života.121 Kod multiple skleroze i Parkinsonove bolesti ONS se obično uvode u kasnijim fazama bolesti kada se javlja i disfagija, a na PEG valja pomišljati ako unatoč intervencijama putem dijetoterapije i ONS-a dolazi do progresije gubitka tjelesne mase ili se disfagija ne može na taj način sigurno zbrinjavati. Prema recentnim ESPEN-ovim smjernicama,122 u bolesnika s demencijom oralni nutritivni dodaci preporučuju se kod narušenoga nutritivnog statusa. Općenito, svaka odluka za artificijalnu nutritivnu potporu i hidraciju (ANH) ili protiv nje, s obzirom na to da se radi o medicinskoj intervenciji koja iziskuje invazivni postupak, donosi se individualno ovisno o preferencijama bolesnika te stupnju i prognozi bolesti.122 ANH može imati i simboličko značenje gledano sa stajališta obitelji te ga je potrebno razumjeti i poštovati u skladu s kulturnim i vjerskim uvjerenjima. Kod palijativne skrbi važna je komunikacija o stanju bolesnika i prognozi bolesti te spoznaja da nemogućnost uzimanja hrane i tekućine može biti prirodni dio umiranja i da to ne znači patnju.123 Iako ne postoje podaci koliko hranjenje putem sonda može poboljšati kliničko stanje i prognozu, ono je indicirano kod bolesnika s blagom i umjerenom demencijom kod kojih dolazi do znatno smanjenog unosa hrane per os (manje od 50% u više od 10 dana). Ako se očekuje da će razdoblje izrazito niskog unosa trajati dulje od 4 tjedna ili ako se nazogastrično hranjenje ne tolerira, potrebno je postaviti PEG. Inicijalno svakih tjedan dana, potom svakih mjesec dana potrebno je preispitati indikaciju za PEG.122 Kod bolesnika s teškom i uznapredovalom demencijom ne preporučuje se hranjenje putem sonde, zbog etičkih razloga te s obzirom na to da ne postoji nijedno prospektivno randomizirano kontrolirano ispitivanje procjene potencijalne koristi.15 Prema Cochraneovu preglednom radu,124 nema dokaza da enteralno hranjenje putem sonde utječe na povećanje preživljenja bolesnika s uznapredovalom demencijom.
Kućna enteralna prehrana
Kućna enteralna prehrana (engl. Home enteral nutrition – HEN) rabi se kod bolesnika kojima je potrebno dugotrajno hranjenje preko hranidbenih sonda, a s obzirom na to da ne iziskuje veliku tehničku potporu te da ne izaziva česte i teške komplikacije, jednostavno ju je provoditi u kućnim uvjetima. HEN utječe na smanjenje infektivnih komplikacija, duljinu boravka u bolnici, ishod125 i troškove liječenja.126 Prema podacima studije Paccagnelle i sur.,127 prevalencija HEN-a u bolesnika s neurodegenerativnim bolestima iznosi čak 40,9%. Većina bolesnika s neurodegenerativnim bolestima hranila se putem NGS-a (59,7%), što autori opravdavaju starijom populacijom koja nije iziskivala dugotrajno hranjenje, a NGS su dobro tolerirali, odlukom obitelji i mogućnošću postavljanja PEG-a u različitim bolnicama.
Parenteralna prehrana
Parenteralna je prehrana najkompleksniji oblik artificijalne nutritivne potpore koju nerijetko prate i brojne komplikacije. Općenito, primjena parenteralne prehrane indicirana je najčešće u akutnim fazama liječenja ili pri zatajenju probavnog sustava, odnosno kada enteralna prehrana nije moguća ili je kontraindicirana. U kasnim fazama bolesti uvođenje parenteralne prehrane ovisit će i o etičkim čimbenicima. Za sada nema dovoljno studija o učinkovitosti parenteralne prehrane pri neurodegenerativnim bolestima te je ona obično opravdana kod bolesnika u kojih se procijeni da je korist veća nego rizik od njezine primjene, a sukladno indikacijama.120,122